Школа для родителей детей от 0 до 1 года
 Специалистами АНО «Центр общественного здоровья и медицинской профилактики» по поручению министерства здравоохранения Хабаровского края разработана «Школа для родителей детей от 0 до 1 года» (далее – Школа).
Специалистами АНО «Центр общественного здоровья и медицинской профилактики» по поручению министерства здравоохранения Хабаровского края разработана «Школа для родителей детей от 0 до 1 года» (далее – Школа).
Школа содержит образовательную программу из 9 занятий для молодых матерей, отцов, воспитывающих детей и стремящихся сформировать основу для их здорового будущего.
К созданию материала были привлечены специалисты городских поликлиник № 7,8,15, детских городских поликлиник № 1,17,24, детской городской клинической поликлиники № 3, детской городской клинической больницы № 9 г. Хабаровска.
В подготовке приняла участие главный внештатный специалист акушер-гинеколог детского и подросткового возраста министерства здравоохранения Хабаровского края О.В. Горшкова, использовано методическое пособие на основании учебного пособия «Гимнастика и закаливание здоровых детей раннего возраста» под авторством кандидатов медицинских наук, доцентов Сковычевой Л.Д. и Колесниковой С.М.
Образовательная программа, содержащая вопросы формирования здоровья ребенка раннего возраста, правильного выбора первого прикорма, правил ухода в первые месяцы жизни, особенности ухода за недоношенными детьми, вопросы вакцинопрофилактики и профилактических осмотров первого года жизни.
Сохранение и укрепление здоровья детей – одна из сложных проблем, в решении которой большое значение для родителей имеет мнение медицинских специалистов. Короткие уроки «простым языком» позволят расширить знания молодых родителей, получить удовольствие от времени, проведенного рядом со своим крохой.
Содержание | Тема |
Введение | |
Занятие 1. | Профилактика респираторных заболеваний. |
— причина заболевания. | |
— источник заражения | |
— признаки ОРВИ | |
— профилактические мероприятия по предотвращению ОРВИ | |
Занятие 2 | Вакцинопрофилактика у детей |
— вакцинация против туберкулеза | |
— вакцинация против гепатита В | |
— вакцинация против полиомиелита | |
— вакцинация против дифтерии, коклюша и столбняка | |
— вакцинация против кори, эпидемического паротита и краснухи | |
— вакцинация против пневмококковой инфекции | |
— дополнительные вакцины | |
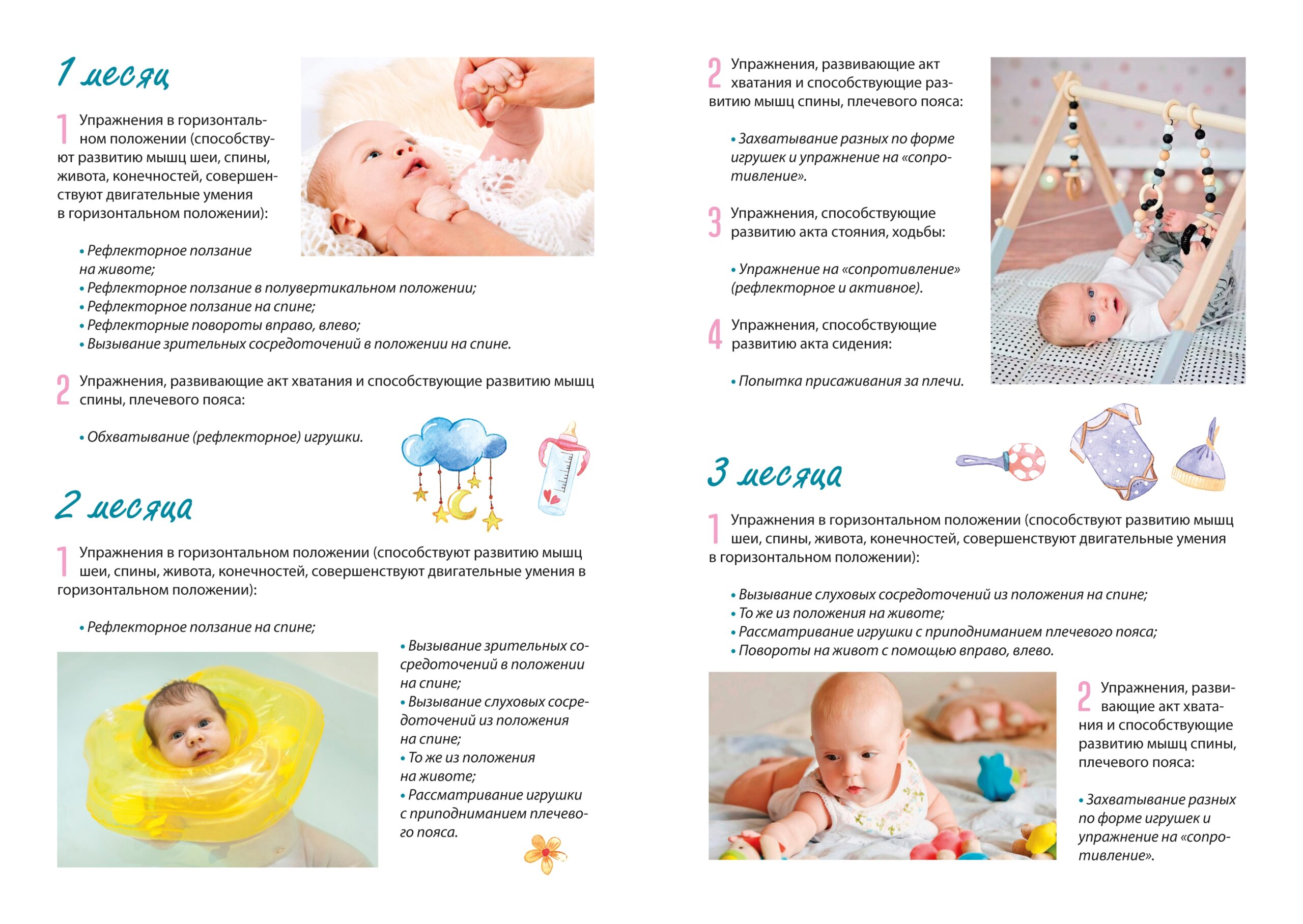
Занятие 3. | Воспитание ребенка до 1 года. Игра и игрушка. |
— воспитание новорожденного ребенка. Занятия с ребенком. | |
— воспитание ребенка 1-3 месяцев. Условия для развития и занятия с ребёнком. Рекомендуемые игрушки. | |
— воспитание ребёнка от 3 до 6 месяцев. Условия для развития и занятия с ребёнком. Рекомендуемые игрушки. | |
— воспитание ребёнка от 6 до 12 месяцев. Условия для развития и занятия с ребёнком. Воспитание навыков при приёме пищи. Воспитание гигиенических навыков. | |
Занятие 4. | Если Ваш ребенок заболел… |
| — опасность простуды для грудного ребенка |
| — что делать, если младенец простудился? |
| — профилактика простуды у грудничков |
Занятие 5. | Грудное вскармливание |
| — преимущества грудного вскармливания для матери и ребенка |
| — правила введения прикорма |
| — питание матери в период лактации |
Занятие 6. | Профилактические осмотры детей в возрасте до 1 года |
| — осмотр врачей – специалистов, лабораторные, функциональные и другие виды исследований |
| — что такое неонатальный скрининг и расширенный неонатальный скрининг? |
| — на какие заболевания проводится неонатальный скрининг и расширенный неонатальный скрининг? |
| — информированное добровольное согласие родителей на проведение неонатального скрининга и расширенного неонатального скрининга |
| — где, как и когда проводится взятие крови для неонатального скрининга и расширенного неонатального скрининга? |
| — как узнать результат? |
| — почему важна подтверждающая диагностика, где она проводится? |
Занятие 7. | Недоношенные новорожденные. |
— причины недоношенности | |
— выхаживание недоношенного малыша: первые недели | |
— вместе с мамой… | |
— психологический аспект | |
— уход за недоношенным ребенком дома | |
— особенности кормления недоношенных детей | |
— прививки недоношенным детям | |
— как догнать ровесников? | |
Занятие 8. | Роль семьи в формировании здорового образа жизни. |
— уход за ребенком в возрасте до 1 года | |
— уход за кожей новорожденного и профилактика повреждений кожи | |
— уход за пуповинным остатком | |
— пеленание | |
— купание | |
— уход за глазами, носом, ушами, ногтями | |
— прогулки. | |
— детское автокресло | |
— режим сна и бодроствования | |
Занятие 9. | Репродуктивное здоровье с пеленок |
— гигиена девочек, что нужно знать об этом мамам? | |
— коротко о гигиене мальчиков. | |
Приложение | Методические рекомендации «Двигательные навыки и упражнения для детей от 1 до 12 месяцев» |
Профилактика респираторных заболеваний
 Чем младше ребенок, тем хуже работает его иммунитет. Грудничок первого года жизни особенно уязвим к любым инфекциям, вот почему родителям нужно уделить максимум внимания профилактике ОРВИ. Острая респираторно – вирусная инфекция (ОРВИ) – наиболее часто встречающееся заболевание у детей. Причина заболевания — разнообразные вирусы. Источником заболевания являются больные и носители вируса. Передается вирус чаще воздушно – капельным путем, при вдыхании частичек слюны, выделяющихся при чихании, кашле или при тесном контакте с заболевшим. Также можно заразиться через предметы и вещи, находившиеся в пользовании больного.
Чем младше ребенок, тем хуже работает его иммунитет. Грудничок первого года жизни особенно уязвим к любым инфекциям, вот почему родителям нужно уделить максимум внимания профилактике ОРВИ. Острая респираторно – вирусная инфекция (ОРВИ) – наиболее часто встречающееся заболевание у детей. Причина заболевания — разнообразные вирусы. Источником заболевания являются больные и носители вируса. Передается вирус чаще воздушно – капельным путем, при вдыхании частичек слюны, выделяющихся при чихании, кашле или при тесном контакте с заболевшим. Также можно заразиться через предметы и вещи, находившиеся в пользовании больного.
У детей раннего возраста ОРВИ протекает достаточно тяжело и нередко, высок риск развития осложнений в виде отита, гайморита, бронхита, пневмонии.
Признаки ОРВИ: наиболее частым проявлением ОРВИ у детей является заложенность носа. А также выделения из носа: прозрачные и/или белого, желтого, зеленого цвета. Повышение температуры тела чаще длится не более 3-х дней, затем температура снижается. При некоторых инфекциях (грипп, аденовирусная инфекция) температура может сохраняться до 5 дней. При ОРВИ могут быть першение в горле, кашель, покраснение глаз, чихание. В большинстве случаев, ОРВИ носит доброкачественный характер, и выздоровление наступает в течение 7-10 дней и не всегда требует назначения медикаментов
Профилактические мероприятия по предотвращению ОРВИ.
Профилактика ОРВИ у детей целиком и полностью зависит от родителей. Чтобы максимально снизить риск заражения малыша, необходимо помнить: основной мерой профилактики у новорожденных и детей до года является грудное вскармливание, поскольку с материнским молоком ребенок получает необходимые для работы иммунной системы вещества.
Для предупреждения инфицирования:
- тщательно мойте руки прежде, чем брать малыша на руки;
- ежедневно купайте малыша в теплой воде;
- используйте отдельную посуду для еды и питья малыша;
- правильно дезинфицируйте соски и бутылочки;
- избегайте как переохлаждений, так и перегревания детей;
- по возможности исключите контакт ребенка с больными и потенциальными источниками инфекции;
- ограничьте контакты ребенка в сезоны повышения заболеваемости (не посещайте места массового скопления народа);
- сократите использование общественного транспорта для поездок с детьми;
- удлините время пребывания ребенка на воздухе;
- при первых признаках ОРВИ у проживающих в одной квартире с ребенком, рекомендуется ношение масок (маску необходимо менять не реже одного раза в 2-4 часа) и частое мытье рук;
- используйте индивидуальные или одноразовые полотенца;
Важно:
- обеспечить чистоту и свежесть воздуха в доме: частое и тщательное проветривание;
- поддерживать влажность воздуха должна быть около 70 % (чем интенсивнее воздухообмен, тем меньше концентрация вирусов в воздухе и меньше вероятность заражения);
- ежедневно проводить влажную уборку помещений (в том числе, обработка игрушек, мебели, предметов интерьера);
- не забывать мыть руки с мылом после контакта с больным ОРВИ или предметами ухода за ним, после поездки в транспорте или посещении общественных мест;
Вакцинопрофилактика против острых респираторных заболеваний не проводится, так как многочисленность возбудителей ОРВИ препятствует созданию эффективных универсальных вакцин (кроме гриппа, против которого можно вакцинировать ребенка уже с 6 месяцев).
К врачу необходимо обращаться при:
- сильном насморке с выделением окрашенной слизи, заложенностью носа и ощущением давления и распирания;
- температуре выше 38 – 38,50 С и её сохранении более 3-х дней без признаков снижения;
- повышенной температуре, которая нормализовалась, а потом снова повысилась;
- кашле, который сопровождается учащенным дыханием и/или пульсом;
- кашле, сопровождающемся шумным дыханием или ощущением нехватки воздуха;
- появлении боли в ушах;
- общем ухудшении самочувствия;
- увеличении лимфатических узлов.
Советы по профилактике простудных заболеваний актуальны для всех и всегда. Профилактические мероприятия не должны ограничиваться лишь эпидемическим сезоном, их необходимо проводить в течение всего года, так как здоровый образ жизни и соблюдение правил личной гигиены являются залогом крепкого иммунитета и редких простуд.
ВАКЦИНОПРОФИЛАКТИКА У ДЕТЕЙ.
Вакцинация, иммунизация или прививка – введение вакцины с целью стимулировать иммунную систему организма к защите от инфекционной болезни.
ВАКЦИНАЦИЯ является одним из самых важных достижений медицины в истории. Благодаря вакцинации удалось ликвидировать ряд опасных заболеваний, таких как натуральная оспа, значительно снизить заболеваемость другими инфекционными болезнями – дифтерией, столбняком, корью и др.
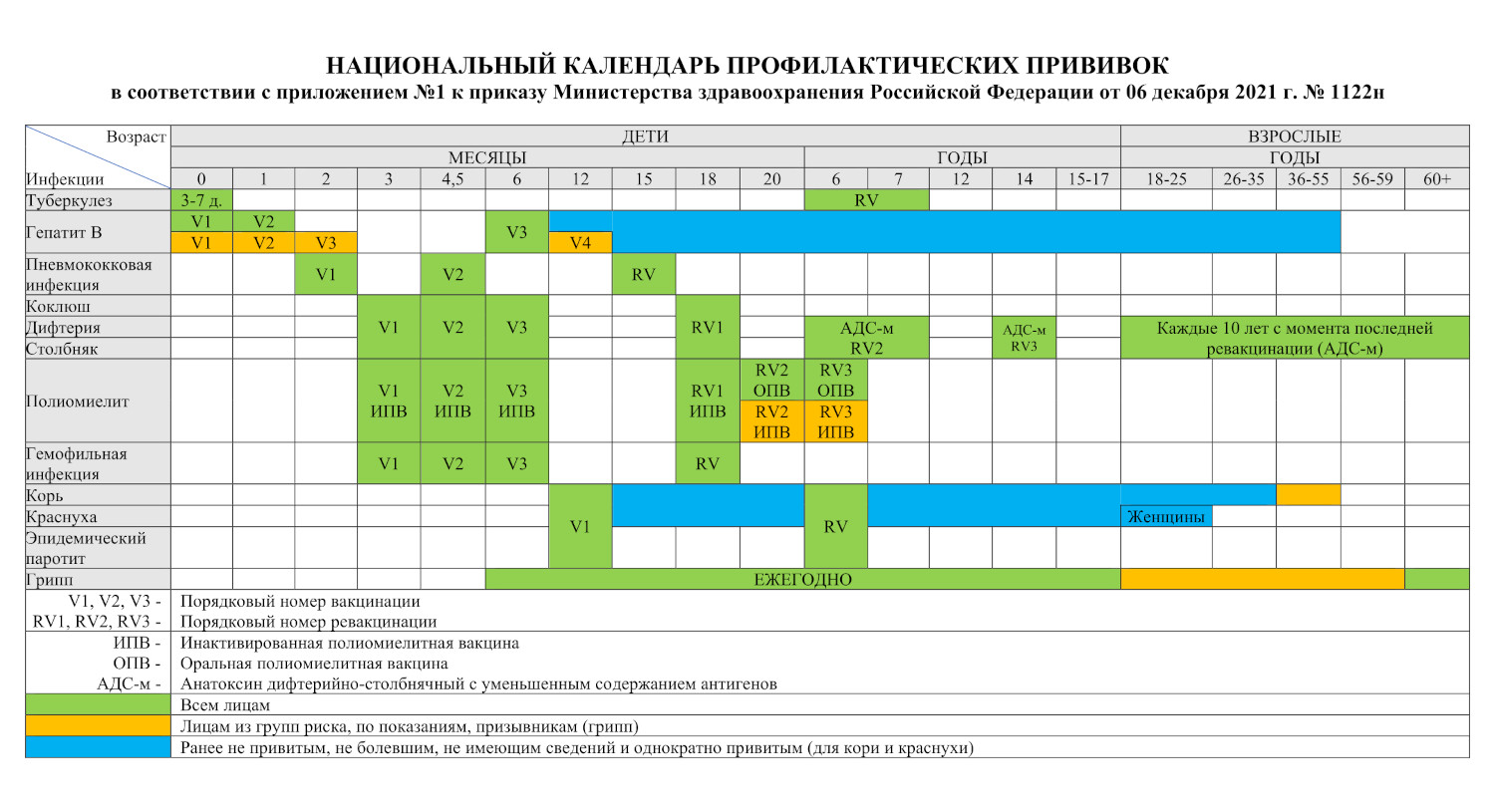
ВАКЦИНЫ НАЦИОНАЛЬНОГО КАЛЕНДАРЯ ПРОФИЛАКТИЧЕСКИХ ПРИВИВОК РОССИИ:
Вакцинация против туберкулеза проводится однократно в родильном доме на 3-7 день жизни ребенка. Ревакцинация – в 7 лет.
Туберкулез – инфекционное заболевание, вызываемое микобактерией туберкулеза. Поражает как легкие, так и другие органы. Лечение заболевания носит длительный характер. Нередко исходом болезни становится инвалидизация.
Вакцинация против гепатита В состоит из 3-х инъекций: первая проводится сразу после рождения в родильном доме (в первые сутки), вторая – в 1 месяц, третья – в 6 месяцев. Для вакцинации детей первого года жизни рекомендуется использовать вакцину, не содержащую консервант.
Гепатит В – вирусное заболевание с поражением печени, с частым переходом в хроническую форму и развитием в дальнейшем цирроза или рака печени.
Вакцинация против полиомиелита проводится трехкратно: в 3 и 4,5 месяца инактивированной полиомиелитной вакциной, в 6 месяцев – оральной полиомиелитной вакциной (для формирования местного иммунитета в кишечнике). Защита против полиомиелита предусматривает ревакцинацию в 18, 20 месяцев и в 6 лет оральной полиомиелитной вакциной.
Полиомиелит – вирусное заболевание, характеризующееся высокой смертностью. Передается фекально-оральным (грязные руки, игрушки, инфицированные продукты питания) и воздушно-капельным путем. Болезнь приводит к поражению нервной системы и инвалидности. В
акцинация против дифтерии, коклюша и столбняка проводится трехкратно: в 3, 4, 5 и 6 месяцев с ревакцинацией в 18 месяцев. В настоящее время существуют вакцины цельноклеточные и бесклеточные (лучше переносятся ребенком). Ревакцинация против дифтерии и столбняка проводится детям в возрасте 6–7 и 14 лет.
Дифтерия – инфекционное заболевание, вызываемое бациллой Леффлера (дифтерийная палочка). Чаще всего поражает ротоглотку, но нередко затрагивает гортань, бронхи, кожу и другие органы. Инфекция передается воздушно-капельным путем. Возбудитель дифтерии выделяет опасный для жизни токсин, вызывающий осложнения, нередко приводящие к смертельному исходу.
Коклюш – острая воздушно-капельная бактериальная инфекция, наиболее характерным признаком которой является приступообразный спазматический кашель. Опасное инфекционное заболевание дыхательных путей. Наиболее частым осложнением является пневмония, обусловленная коклюшной палочкой или вторичной бактериальной инфекцией. Особенно тяжело, со значительной летальностью, коклюш протекает у детей первых месяцев жизни.
Столбняк – острое бактериальное инфекционное заболевание с контактным механизмом передачи возбудителя. Характеризуется поражением нервной системы и проявляется тоническим напряжением скелетной мускулатуры и генерализованными судорогами. К осложнениям столбняка относятся: спазм голосовых связок, затруднение дыхания, аритмия, летальный исход.
Вакцинация против кори, эпидемического паротита и краснухи проводится в возрасте одного года, повторно дети вакцинируются в возрасте 6 лет.
Корь – острое вирусное заболевание, протекающее с высокой температурой, коньюнктивитом, катаром верхних дыхательных путей, сыпью по всему телу. Возможны осложнения со стороны дыхательных путей, нервной системы, глаз.
Эпидемический паротит (свинка) – острое вирусное заболевание, протекающее с высокой температурой и воспалением слюнных желез. Возможны осложнения: орхит, менингит, панкреатит. Около четверти всех случаев мужского бесплодия обусловлены перенесенным заболеванием.
Краснуха – острое вирусное заболевание, протекающее с высокой температурой, сыпью на теле. Возможно осложнение – энцефалит. Контакт с краснушными больными у беременных женщин ведет к формированию врожденных.
Вакцинация против пневмококковой инфекции проводится детям в 2 и в 4 месяца, ревакцинация – в 15 месяцев.
Пневмококковая инфекция – самая часто встречающаяся бактериальная инфекция. По оценке ВОЗ обуславливает 1,6 млн. смертей в год, из них более 50% приходится на детей 0-5 лет. Инфекция передается воздушно-капельным путем. Инфекция может протекать как относительно легко – явлениями ОРЗ, отита, так и с развитием воспаления легких, гнойного пневмококкового менингита, сепсиса.
Cуществуют моновакцины, защищающие организм от одной инфекции и комбинированные вакцины, защищающие сразу против нескольких инфекций. Преимущество комбинированных вакцин в снижении количества уколов для ребенка. Так в 3, 6 месяцев и в 1 год при использовании моновакцин ребенок получает сразу 3 инъекции, а при использовании комбинированных вакцин число инъекций можно свести до одной.
Дополнительно возможно вакцинировать ребенка вакцинами, не входящими в Национальный календарь профилактических прививок, но применяемых в других странах мира:
Вакцина против гемофильной инфекции типа В, вызывающей такие заболевания, как менингит, пневмония, эпиглоттит, септический артрит, септицемия у детей первых 6 лет жизни.
Вакцина против гепатита А предотвращает серьезное вирусное заболевание печени, при котором инфекция передается в основном водным и пищевым путем.
Вакцина против ветряной оспы — острого вирусного заболевания воздушно-капельным путем передачи. Обычно характеризуется лихорадочным состоянием, папуловезикулезной сыпью с доброкачественным течением. При заболевании поражаются нервные окончания, у взрослых возможны проявления в виде опоясывающего лишая. Может вызывать вирусные энцефалиты и менингиты.
Вакцина против менингококковой инфекции — острого инфекционного заболевания. Тяжесть менингококковой инфекции колеблется от назофарингита до молниеносного сепсиса, приводящего к смерти за несколько часов. Немногие инфекции имеют столь катастрофичное течение. Около 10% заболевших менингококковой инфекцией умирают, а у 20% возникают инвалидизирующие осложнения.
Вакцина против папилломавирусной инфекции, вызывающей рак шейки матки, который занимает второе место среди злокачественных новообразований, встречающихся у женщин. Инфицирование происходит с началом половой активности, поэтому вакцинацию целесообразно начинать девочкам с 9 лет.
С помощью вакцинации можно не только предупредить «вакциноуправляемые инфекции», но и ликвидировать их при высоком охвате профилактическими прививками.
Для поддержания эпидемиологического благополучия, предупреждения роста заболеваемости и вспышек инфекций необходимо поддерживать стабильно высокий охват профилактическими прививками детского и взрослого населения не менее 95–98%.
Защитите детей от болезней, которые можно и нужно предупредить с помощью прививок!
Воспитание ребенка до 1 года. Игра и игрушка.
 Воспитание детей начинается с рождения. Все воспитательные воздействия должны основываться на учёте возрастных особенностей нервно-психического статуса ребёнка; создавать условия для гармоничного и всестороннего его развития; и в конечном итоге способствовать реализации в полном объёме генетической программы индивидуального развития ребёнка.
Воспитание детей начинается с рождения. Все воспитательные воздействия должны основываться на учёте возрастных особенностей нервно-психического статуса ребёнка; создавать условия для гармоничного и всестороннего его развития; и в конечном итоге способствовать реализации в полном объёме генетической программы индивидуального развития ребёнка.
Особое внимание следует уделять достаточному «телесному» (в том числе тактильному) и эмоциональному контакту с матерью и другими близкими людьми.
Здоровая привязанность: ребенок рад матери, встречает ее улыбкой, тянется к ней, ему нравится быть у нее на ручках и ему часто не хочется с ручек слезать, для чего он и прижимается к маме, и попискивает, когда мама с рук его все-таки снимает. Но при этом ребенок достаточно легко отвлекается на другие дела и игрушки, не плачет без мамы, и маму могут заменить другие близкие люди: папа, бабушка-дедушка, братья и сестры.
Дефицит материнской ласки и заботы может привести не только к отставанию нервно-психического развития в раннем возрасте, но и к формированию отклонений в нервно-психической сфере в более старшем возрасте. Девиантные типы воспитания (излишняя опека или давление, недостаточное внимание, завышенные требования и другие) способствуют возникновению психологических проблем у детей, а впоследствии развития невротических расстройств. Поэтому при появлении трудностей воспитания ребёнка любого возраста необходима своевременная консультация детского психолога, психоневролога или психотерапевта.
Воспитание новорожденного ребенка.
Большое значение в период новорожденности имеет правильная организация бодрствования и общения с ребёнком. Ласково разговаривая с малышом, необходимо пытаться вызвать у него зрительное и слуховое сосредоточение, улыбку.
В кроватке ребёнка на специальном кронштейне следует подвесить крупную игрушку на расстоянии 70 см от груди, или более мелкую на расстоянии 50-60 см от груди. Медленным перемещением подвешенной звучащей игрушки стимулировать зрительное и слуховое сосредоточение ребёнка. Чрезвычайно важно в этом возрасте охранять зрительные слуховой анализатор от переутомления (не использовать слишком яркие игрушки, избегать громких и резких звуков).
С периода новорожденности не следует младенца туго пеленать, перед кормлением и не менее чем через 30 минут после кормления полезно выкладывать его на живот. Для профилактики стоматологических заболеваний следует обратить внимание на пользу новорожденного в кроватке (не должен лежать с запрокинутой головой и подбородком прижатым к груди). Пустышку следует давать не более чем на 10-15 минут.
Воспитание ребенка 1-3 месяцев.
В этом возрасте интенсивно развиваются слуховой и зрительной анализаторы. К 3-х месячному возрасту у ребёнка должно сформироваться взаимодействие зрительного и слухового анализаторов – он начинает локализовать звук в пространстве.
Кроме того, в этом возрасте развиваются тактильные и двигательные анализаторы. Очень важный процесс в этом возрастном диапазоне – формирование эмоций, поскольку радостное состояние ребёнка снимает физиологический гипертонус, способствует развитию голосовых мышц и является предпосылкой дальнейшего оптимального развития.
Для реализации программы развития в этом возрастном диапазоне необходимы: анатомическая целостность анализаторов и систем, создание специальных условий в семье.
Занятия с ребёнком.
Следует ласково разговаривать, петь ребёнку, сначала выпрямившись, а затем склоняясь над его лицом. Перемещаясь вокруг кроватки, стимулировать сначала сосредоточение, а затем слежение и локализацию звука. Вызывать улыбку и поддерживать оживлённое состояние.
Перед каждым кормлением и сном, а на 3 месяце жизни и в середине бодрствования, следует выкладывать ребёнка на живот, периодически подставлять к стопам ребёнка свою ладонь, вызывая при этом феномен ползания. В результате развивается умение поднимать и удерживать голову, укрепляется тонус брюшных мышц. При признаках утомления следует повернуть его на спину.
Рекомендуется брать ребёнка на руки сначала в горизонтальном положении, а с 1,5 месяцев – в вертикальном, с целью повышения эмоционального тонуса и развития умения поднимать и удерживать голову в вертикальном положении. С середины 3-го месяца жизни следует периодически опускать игрушку над грудью ребёнка, чтобы он мог натолкнуться на неё, размахивая руками, при этом стимулируется выпрямление руки, подготавливая её к захватыванию игрушки.
Рекомендуемые игрушки: простой формы, крупные, яркие, но не многоцветные (обилие цветов утомляет ребёнка), звучащие погремушки и шары (дети руками их не трогают, а только рассматривают).
Воспитание ребёнка от 3 до 6 месяцев.
В этом возрастном диапазоне формируется способность различать. Узнавание – это начало развития памяти. В этом возрасте уже появляется возможность и необходимость воспитания определенных поведенческих стереотипов: к 6 месяцам необходимо выработать реакцию на интонации слова «нельзя».
Поскольку в этом возрасте формируется вкусовая дифференцировка, нужно приучать ребёнка есть пищу в таком виде, в каком он будет получать ее во взрослом состоянии, конечно, с учётом возраста.
Гуление, появляющееся в этом возрасте – подготовительный этап для формирования активной речи. Для появления гуления необходима целостность голосовых связок, положительные эмоции и перекличка со взрослыми. Существует чёткая связь между правильной методикой кормления (своевременное введение ложки) и правильным развитием артикуляционного аппарата.
Двигательные навыки, формирующиеся в этом возрастном диапазоне, обеспечивают перемещение ребёнка в горизонтальном положении и создают условия для периода предигры.
Условия для развития и занятия с ребёнком.
Необходимо чаще разговаривать с ребёнком, вызывая ответные звуки (лепет) и поддерживая радостное состояние, улыбку, смех. Приблизительно, в возрасте 5 месяцев должна сформироваться ответная реакция на слово «нельзя» (по интонации).
Часто и на более длительное время следует класть ребёнка в манеж или на стол на живот, на близком расстоянии перед ним помещать игрушки с целью стимуляции ползания. Показом сбоку яркой игрушки стимулируется поворачивание и переворачивание сначала со спины на живот, а потом с живота на спину (можно помочь ребёнку слегка подтягивая его за руку). В этом возрасте ни в коем случае не следует ни сажать, не ставить ребёнка.
Подвешивать игрушку над грудью ребёнка нужно на уровне его вытянутых рук. В этом возрасте можно прикладывать игрушку к ладоням ребёнка, побуждая захватить её и удержать, сначала двумя, а затем одной рукой.
Необходимо побуждать ребёнка к активности при еде (невнимание к активности маленького ребёнка при приёме пищи и, особенно, насильственное его кормление приводит к снижению аппетита и длительному неумению есть самостоятельно).
В 4,5 – 5 месяцев следует приучать ребёнка есть с ложки, снимая пищу губами, а, не ссасывая её, как это делают дети первых месяцев в жизни. Для воспитания этого навыка ложку с пищей подносят ко рту ребёнка, вкладывая ему в рот, что побуждает малыша к соответствующим движениям.
Рекомендуемые игрушки: яркие целлулоидные погремушки, удобные для захватывания; кольца с привязанными к ним игрушками; колокольчики; звоночки. Игрушки в форме шариков и яичек неудобны для захватывания в этом возрасте, так как они далеко откатываются от лёгкого прикосновения ребёнка, легко выскальзывают из его рук. Полезно давать ребёнку для исследования кусочки различной по фактуре ткани (хлопок, шерсть, шёлк, бархат). Полученные тактильные ощущения способствуют развитию мозга.
Воспитание ребёнка от 6 до 12 месяцев.
Темп развития ребёнка в этом возрасте замедляется, общие движения происходят в основном в горизонтальном положении. Для нормального развития ребёнка в этом возрасте необходимо своевременное овладение навыком ползания. Важно помнить тезис «ползать раньше, чем сидеть».
На этом возрастном этапе формируется понимание речи, развивается условная связь слова с предметом и действием. Понимание речи необходимо для развития активной речи.
В этом возрасте развивается мелкая моторика кистей и действия с предметами: в 6-7 месяцев – превалирует самоподражание. 8-9 месяцев – подражание взрослому, затем появляется предигра.
Условия для развития и занятия с ребёнком.
Вначале стимулируют лепет, вступая в перекличку с ребёнком. Когда у него появляется лепет (6 месяцев) следует вызывать подражание произносимым слогам (с 6 месяцев) и простым словам: «мама», «дай», «киса» и др.
Развивая понимание речи, нужно много разговаривать с ребёнком, называть окружающих людей, предметы, действия, учить выполнению некоторых движений и действий по слову взрослого, вначале подкрепляя слово показом и помогая ребёнку выполнить задание: с 7-8 месяцев – «ладушки», «дай ручку», «до свидания»; с 9-10 месяцев – «дай игрушку», имея ввиду, что ребёнок должен найти данную игрушку среди нескольких других и подать её и т.п.. В 11-12 месяцев слово «нельзя» и «плохо» должны регулировать поведение ребёнка.
В этом возрастном диапазоне ребёнка побуждают:
- к ползанию с 5,5-6 месяцев;
- вставанию с 7,5 месяцев;
- ходьбе с опорой с 8-9 месяцев;
- с 11-12 месяцев ходьбе без опоры,
подманивая ребёнка яркой игрушкой, ласково подзывая его к себе, иногда немного помогая ему.
В целях поддержания хорошего эмоционального тонуса, а также для гармоничного развития ребёнка полезно проводить весёлые игры – «догоню, догоню», «ладушки».
Для получения ребёнком в новых впечатлений и развития речи следует показывать животных, заводные игрушки, а с 10 месяцев и картинки. Игрушки уже не подвешивают, а кладут в кроватку, манеж, на пол. Необходимо показывать элементарные действия с предметами, побуждая ребёнка к подражанию.
Для воспитания навыков при приёме пищи необходимо:
- с 6,5-7 месяцев во время кормления давать ребёнку в руку кусочек белого хлеба, печенье, приучая есть самостоятельно;
- с 7-8 месяцев приучать ребёнка пить из чашки (широкой), которую сначала держит взрослый, а потом сам ребёнок (в 12 месяцев ребёнок самостоятельно пьёт из чашки);
- с 8-9 месяцев детей, умеющих сидеть, следует во время кормления сажать на специальный стульчик с высокой спинкой, подлокотниками и подставкой для ног.
Во время кормления ребёнка первого года жизни надо следить, чтобы его лицо и платье были чистыми (приучение к аккуратности и выработка отрицательного отношения к неопрятности во время еды).
Воспитание гигиенических навыков – умывания рук, лица:
- необходимо воспитывать у ребёнка положительное, спокойное отношение к процессу умывания;
- проводить умывание осторожно, не доставляя малышу неприятных ощущений;
- побуждать ребёнка к активности при умывании;
- в 8-9 месяцев ребёнок должен протягивать руки к струне воды.
Воспитание навыков саморегуляции физиологических отправлений:
- с 5-6 месяцев следует держать ребёнка над горшком после сна (если ребёнок проснулся сухим), перед сном и, периодически, во время бодрствования, но не раньше, чем через 30 минут после кормления, стараясь угадать появление у ребёнка потребности к мочеиспусканию (не вызывая отрицательной реакции);
- с 8-9 месяцев ненадолго (на 3 минуты) высаживать на горшок в одно и то же время дня. Горшок должен быть тёплым, подходить по размеру. Стараться поддерживать у ребёнка хорошее настроение, сделав процедуру высаживания на горшок приятной. Приучать проситься на горшок, для чего сопровождать высаживание словами «пи-пи», «а-а», вызывая у ребенка подражание словам (к 1 году ребёнок спокойно относится к высаживанию, к 1 году 6 месяцев днём просится, а к 2 годам должен проситься и ночью).
- Детей до 1 года не следует высаживать, а менять мокрое бельё по мере надобности.
С 11-12 месяцев следует побуждать ребёнка к активности при одевании и раздевании – протянуть ногу для надевания колготок, сапожек, поднять руки приподнять при снятии платьица и др.
Рекомендуемые игрушки: разнообразные и более сложные, многокрасочные, звучащие игрушки из разного материала: куклы, птички, зайчики, рыбки и другие. Для развития действия с предметами следует давать детям мячи и игрушки для катания, всевозможные и легко открывающиеся коробочки, игрушечные кастрюльки для закрывания и открывания, складные матрёшки, небольшие пирамидки (из 2-3 толстых колец). Полезно использовать для этой же цели пластмассовые и металлические мисочки, небольшие ведёрки и т.д. Ребёнок может вкладывать в них шарики, небольшие игрушки.
Если Ваш ребенок заболел…
 Для взрослого человека небольшое повышение температуры, насморк и кашель – обычное дело. Но что делать, если простудился грудной ребенок? Как помочь ему легче перенести заболевание и как уберечь от развития осложнений?
Для взрослого человека небольшое повышение температуры, насморк и кашель – обычное дело. Но что делать, если простудился грудной ребенок? Как помочь ему легче перенести заболевание и как уберечь от развития осложнений?
Острая респираторная вирусная инфекция (ОРВИ) – одна из самых актуальных проблем медицины, особенно в педиатрии. Даже в неэпидемические годы регистрируемая заболеваемость ОРВИ во много раз превышает заболеваемость всеми основными инфекционными болезнями. А в период пандемий в эпидемический процесс вовлекается более 30% населения земного шара, причем более половины из них составляют дети. И хотя наиболее высокий уровень заболеваемости отмечают у дошкольников и младших школьников, новорожденные дети тоже не защищены от вирусов.
Конечно, младенцы с молоком матери получают антитела, которые на первых порах помогают защищать организм малыша от различных инфекций. Тем не менее, новорожденные дети входят в группу риска по вероятности развития ОРВИ и гриппа, так как их иммунная система еще функционально не сформировалась. Поэтому опасность возникновения осложнений в том случае, когда младенец простыл, в разы увеличивается из-за несовершенной работы защитных сил его организма.
ОПАСНОСТЬ ПРОСТУДЫ ДЛЯ ГРУДНОГО РЕБЕНКА
Попадая на слизистую оболочку дыхательных путей, возбудители ОРЗ вызывают воспаление. Это приводит к насморку, кашлю и повышению температуры. Ослабленный вирусами иммунитет может привести к наслоению бактериальной инфекции. В этом случае воспаление может распространиться на другие отделы респираторного тракта: среднее ухо (отит), пазухи (гайморит и фронтит), бронхи (бронхит) и легкие (пневмония). В таких ситуациях говорят о бактериальных осложнениях, а ,следовательно, об утяжелении инфекционного процесса.
ОРВИ у новорожденных также может привести к появлению изъязвлений на слизистой ротовой полости (стоматит), которые создадут трудности при кормлении ребенка. Но самые тяжелые осложнения вирусной инфекции – это менингит, энцефалит или менингоэнцефалит, при которых поражается головной мозг. Эти состояния требуют немедленной помощи врача! Если малыш длительное время монотонно плачет, постоянно пытается запрокидывать голову, при этом его сознание нарушено – не медлите, сразу же обращайтесь за помощью к специалистам. Простуда без температуры у детей также требует внимания родителей и врачей.
ЧТО ДЕЛАТЬ, ЕСЛИ МЛАДЕНЕЦ ПРОСТУДИЛСЯ
Основные симптомы простуды у грудничков – это:
- заложенность носа и обильные выделения;
- повышение температуры тела;
- вялость;
- плохой аппетит;
- нарушение сна;
- беспокойство;
- нарушение работы желудочно-кишечного тракта;
- кашель,
- воспаление горла и нарушение дыхания.
Каждый из этих признаков может проявляться в разной степени. Совсем маленькие дети не умеют чихать и кашлять, также не умеют самостоятельно сморкаться. Если грудничок простыл, родителям необходимо регулярно очищать носик ребенка при помощи аспиратора в виде груши, трубочки или электронного устройства. Это не только облегчит дыхание, но и уменьшит риск развития осложнений, проникновения инфекции в горло, бронхи и улучшит самочувствие малыша. Главное, необходимо очищать носик ребенка максимально бережно, чтобы не повредить нежную слизистую.
При ОРВИ у ребенка, ежедневно проводите влажную уборку в детской комнате и проветривайте каждые 2 часа. В холодное время года прогулки лучше отложить до исчезновения основных симптомов заболевания, водные процедуры – обмывать малыша под душем по мере загрязнения. В комнате у простывшего грудничка температура должна быть не выше 220С, а влажность – не меньше 60%.
Не пытайтесь насильно кормить детей, если они не хотят, но необходимо чаще давать им пить. Лучше, если это будет обычная вода без добавления сахара.
Не стоит бездумно следовать рецептам народной медицины и пытаться закапывать ребенку в нос грудное молоко. Оно является прекрасной средой для размножения микробов и может привести к дополнительным проблемам со здоровьем. При необходимости можно закапывать малышу 3-5 капель 0,9% раствора натрия хлорида и применять капли с антисептическим или сосудосуживающим действием, которые порекомендует педиатр.
При подозрении на повышение температуры тела у ребенка необходимо правильно ее измерить. Температуру у ребенка измеряют при помощи термометра в паховой складке или подмышкой. Осторожно разместите градусник и прижмите ножку или ручку к телу малыша. Если используете ртутный градусник, результат будет готов через 7-10 минут, электронный градусник сам подаст сигнал об окончании измерения. При подъеме температуры тела следует дать ребенку жаропонижающее средство, также предварительно посоветовавшись с врачом. Ни в коем случае нельзя растирать тело малыша уксусом или спиртом – через расширенные поры кожи вещества легко проникают в организм и могут нанести малышу непоправимый вред. Для облегчения состояния ребенка можно протереть его ножки, ручки, животик, шею обычной теплой водой.
Противовирусные препараты, симптоматические средства помогут ускорить процесс выздоровления, однако они должны применяться только по назначению врача.
ПРОФИЛАКТИКА ПРОСТУДЫ У ГРУДНИЧКОВ
Со второго месяца жизни ребенку будет полезно закаливание, которое в дальнейшем поможет уберечь его от простудных заболеваний. А для того, чтобы грудничок не простудился во время эпидемий, необходимо соблюдать правила ухода за новорожденным и не забывать о профилактических мерах:
- Стоит ограничить посещение семьи посторонними людьми в первые три месяца жизни, особенно в осенне-зимний период.
- Не допускайте переохлаждения ребенка, но также опасайтесь перегрева, одевайте его по погоде.
- Обязательно следите за чистотой предметов новорожденного, периодически стерилизуйте их и не забывайте мыть руки, придя домой с улицы.
- Если в доме, где проживает младенец, кто-то заболел, необходимо максимально ограничить его контакт с малышом.
Если гриппом заболела мама, вопрос по продолжению грудного вскармливания должен решаться с ее лечащим врачом. По возможности от кормления лучше не отказываться, ведь материнское молоко является лучшим питанием для новорожденных и детей первого года жизни. При кормлении и переодевании ребенка заболевшей маме надо не забывать надевать маску и чаще ее менять.
Грудное вскармливание
Преимущества грудного вскармливания для матери и ребенка
 В настоящее время в обществе принимается в качестве аксиомы, что грудное вскармливание является биологической нормой вскармливания ребенка. Однако частота его не только не увеличивается, но и намечается выраженная тенденция в нашей стране к уменьшению числа детей, находящихся на естественном вскармливании.
В настоящее время в обществе принимается в качестве аксиомы, что грудное вскармливание является биологической нормой вскармливания ребенка. Однако частота его не только не увеличивается, но и намечается выраженная тенденция в нашей стране к уменьшению числа детей, находящихся на естественном вскармливании.
По имеющимся статистическим сведениям, если частота грудного вскармливания в начале века в Европе достигала более 90%, то в настоящее время частота вскармливания грудью в европейских странах к 3-му месяцу колеблется от 40 до 60%. Объяснить такое значительное снижение показателей здоровья населения, видимо, не представляется возможным.
Грудное вскармливание является примером психосоматического процесса или, иначе говоря, практика грудного вскармливания находится на стыке биологии и культуры. Поэтому среди факторов риска гипогалактии (уменьшение количества грудного молока), объясняющих низкую частоту грудного вскармливания, особое значение имеют те из них, которые ведут к снижению мотивации женщины к грудному вскармливанию. Их устранение дает возможность перестроить работу врачей и получить желаемые результаты в ближайшем будущем.
Грудное вскармливание имеет важное психологическое значение и для матери и для ребенка, так как способствует формированию между ними тесных, нежных взаимоотношений, привязанности, от которой оба получают глубокую эмоциональную удовлетворенность и которая остается на всю жизнь.
Первое прикладывание к груди здорового новорожденного позволяет ребенку адаптироваться к новым условиям внеутробного существования и способствует становлению лактации у матери. Ранний контакт ребенка с матерью «кожа к коже» способствует усилению чувства материнства, становлению взаимоотношений между младенцем и матерью (так называемый бондинг — эффект), обладает выраженным лактогенным эффектом, а также положительно сказывается на развитии психики и эмоциональной сферы ребенка. Убедительно доказано, что дети, находившиеся на естественном вскармливании, в дальнейшем нередко опережают своих сверстников, получавших искусственные смеси, по когнитивным (познавательным) возможностям.
За последние десятилетия было показано, что женское молоко обладает уникальными свойствами. Промышленное производство не смогло воспроизвести их все, особенно питательную ценность, антиаллергические, противоинфекционные и иммунные свойства. Дети, находящиеся на грудном вскармливании, менее склонны к гиперхолестеринемии, ожирению, болезням желудочно-кишечного тракта (гастроэнтеритам, язвенным колитам), ОРЗ, отитам.
Вскармливание грудью далеко не безразлично для женщины. Тесные связи между кожными рецепторами области соска и ареолы с центральными эндокринными органами (гипофиз) обуславливают интенсивную стимуляцию всей эндокринной системы в процессе грудного вскармливания. Эта стимуляция обеспечивает необходимое физиологическое созревание женского организма, его расцвет.
Кроме того, нормальная лактация и вскармливание хотя бы одного ребенка самым существенным образом снижают риск последующего возникновения рака молочных желез — одного из самых распространенных женских онкологических заболеваний.
В плане психологическом доказано, что у матери, вскормившей грудью, степень внимания, ласки и заботы к ребенку и в последующем остается более высокой, чем при вскармливании из бутылочки. Невротические реакции, резкость и агрессивность в поведении у таких женщин наблюдается реже. Соответственно и отношения с другими членами семьи складываются более дружными и прочными.
Уже в первые месяцы жизни дети, прикладываемые к груди, обнаруживают существенно более высокую двигательную активность, чем дети на искусственном вскармливании. Развитие функций анализаторов раньше происходит у детей на естественном вскармливании. Так, попытки ходить при естественном вскармливании наблюдаются на 2 — 6 недель раньше.
В работе, проведенной на школьниках с использованием тестов Бине — Симона, более высокие показатели были получены у детей, получавших грудное вскармливание в течение первых 4 — 9 месяцев жизни. По данным ряда психологов, у детей, получавших грудное молоко, «коэффициент 10», в последствии, значительно чаще оказывается более высоким, чем у детей, вскармливаемых искусственными заменителями материнского молока. На эксперименте на крысах убедительно продемонстрировано, что максимальная скорость образования условных рефлексов, как и наибольшая скорость запоминания, возникла только при полном по длительности естественном вскармливании.
У младенца, вскармливаемого грудью, имеет место очень прочная ассоциация преодоления голода и любого другого дискомфорта с восприятием собственной матери. Высказывается предположение, что эти детские ощущения являются основой для пожизненного закрепления отношения к матери, большей возможности для ее последующего влияния на поведение ребенка. Весьма возможно, что здесь закладываются и основы будущего родительского поведения ребенка.
В женском молоке, молозиве в большом количестве определяются лейкоциты (макрофаги и нейтрофилы с фагоцитарной активностью), лимфоциты, иммуноглобулины, лактоферрин, интерферон. При рождении сопротивляемость желудочно-кишечного тракта у новорожденного к различным бактериальным и вирусным возбудителям сформирована не полностью. Иммунитет, передаваемый ребенку с молоком матери, носит достаточно оперативный характер. Между молочной железой и кровотоком осуществляется постоянный обмен лимфоцитами. Отсюда вырабатываемые антитела и сами иммуноциты проникают в молозиво и молоко кормящей матери. То же справедливо относительно лактоферрина и лизоцима.
Грудное вскармливание оказывает трофическое действие на развитие желудочно-кишечного тракта. В женском молоке имеется интестинальный фактор роста кишечника.
Раннее грудное вскармливание ребенка способствует становлению нормальной бифидогенной флоры кишечника ребенка, препятствует колонизации кишечника госпитальными штаммами. Кишечная микрофлора значительно различается у детей находящихся на грудном и искусственном вскармливании. В кишечной микрофлоре детей, вскармливаемых грудыо, преобладают бифидобактерии, что объясняется влиянием на формирования кишечной микрофлоры младенцев бифидус-фактора материнского молока, представленного пребиотическими волокнами — олигосахаридами. У детей на искусственном вскармливании количество бифидобактерий в кишечной микрофлоре снижено. Наряду с полезными микроорганизмами в кишечнике младенцев – «искусственников» содержится условно-патогенная микрофлора.
После лактозы олигосахариды являются второй по значимости группой углеводов материнского молока. Олигосахариды — это углеводы, состоящие из мономеров. Они обнаружены в основном в клетках растений, грудном молоке и в ничтожных количествах в коровьем молоке. Олигосахариды, являясь растворимыми волокнами с пребиотическими свойствами, достигают толстого кишечника в неизмененном виде, где подвергаются ферментации бифидобактериями толстого кишечника. В процессе метаболизма из олигосахаридов образуются короткоцепочечные жирные кислоты, влияющие на трофику эпителия толстой кишки.
Фруктоолигосахариды содержатся в большом количестве в пшенице, бананах, цикории. Многочисленные исследования специалистов доказали, что только в случае сочетания двух видов пребиотических волокон — галакто — и фруктоолигосахаридов, наиболее полно производится пребиотический эффект материнского молока. Достоверно увеличивается количество бифидобактерий в содержимом толстой кишки.
Женское молоко обладает уникальным аминокислотным составом, определяющим строение клеточных мембран и значительно отличающимся от такового детских смесей.
В женском молоке преобладают ненасьпцениые жирные кислоты (57% от общего содержания липидов). Ненасыщенные кислоты с длинной цепью — производные линолевой и линоленовой кислот — необходимы для развития мозга, пролиферации клеток, миелинизации нервных волокон. Наличие эссенциальных жирных кислот значительно повышает также процесс усвоения белка.
Жировой состав женского молока меняется на протяжении лактации. Усвоение жира из женского молока выше, чем из смесей. Интрагастральный липолиз и интестинальный гидролиз жира липазой молока, стимулируемый желчными кислотами ребенка, эффективно компенсирует низкую активность липазы поджелудочной железы новорожденного ребенка.
Избыточная прибавка в весе на первом году жизни особенно часто наблюдается у детей на искусственном вскармливании и является фактором риска возникновения ожирения в старшем возрасте.
В женском молоке выделено 70 ферментов. Ферменты женского молока могут функционировать в самом молоке, в желудочно-кишечном тракте ребенка, оказывая влияние на диффузный барьер слизистой кишечника, в ткани кишки, могут поглощаться в тонком кишечнике и транспортироваться в другие органы. В постнатальном периоде желудочно-кишечный тракт ребенка претерпевает значительные морфологические и функциональные изменения. Отнятие от груди, переход на смеси и раннее внедрение прикорма требуют более высокой активности ферментов желудочно-кишечного тракта, большей напряженности обменных процессов, активности нервной и эндокринной систем, особенно надпочечников и щитовидных желез.
Ежемесячно ребенок на грудном вскармливании получает в 3 раза меньше соли, по сравнению с ребенком на искусственном вскармливании. Ребенок привыкает к малосоленой пище, что может служить основой профилактики возникновения гипертонической болезни у взрослых.
Таким образом, грудное вскармливание следует поощрять в семьях с отягощенным анамнезом по ожирению, ишемической болезни сердца, гипертонической болезни у взрослых, с патологией желудочно — кишечного тракта, аллергией, а также онкологическими заболеваниями.
Существует тесная взаимосвязь между эмоциональным состоянием кормящей женщины и количеством активно воздействующих на организм ребенка веществ, содержащихся в грудном молоке. Если женщина устала, нервничает или по какой-то причине неприятна сама процедура кормления грудью, у нее снижается не только количество молока, но и уровень в нем жиров, углеводов, микроэлементов, что сказывается на самочувствии ребенка. Он становится беспокойным, капризным.
К отдаленным эффектам естественного вскармливания могут быть отнесены:
- большая вероятность выживания при различных инфекциях в периоде новорожденности и на первом году жизни;
- меньшая вероятность возникновения хронических и аллергических заболеваний, в том числе и переходящих на старший детский возраст;
- более полная реализация в последующих периодах жизни высших функций центральной нервной системы;
- меньшая вероятность нарушения некоторых эндокринных функций и механизмов;
- меньшая вероятность возникновения неправильного пищевого стереотипа со склонностью к перееданию, риском ожирения и сахарного диабета;
- положительное влияние сосательных усилий на формирование челюстно-пищевого скелета, частоту аномалий прикуса и прорезывания зубов;
- при естественном вскармливании имеет место и наиболее полно-ценное развитие речевого аппарата с минимальной частотой логопедической патологии;
- особенности энергетического обмена при естественном вскарм-ливании, преимущественная жировая направленность его обеспечения и ряд других факторов метаболизма липидов обеспечивает относительно низкий риск последующего возникновения атеросклеротических изменений в сосудах;
- эпидемиологические данные подтверждают существенно меньшую вероятность возникновения неспецифического язвенного колита и опухолевых заболеваний кишечника у людей, получивших естественное вскармливание
Существенным преимуществом молока матери является то, что ребенок получает его стерильным. Всасывая молоко непосредственно из груди матери, ребенок получает его в теплом виде, что также облегчает усвоение пищевых веществ.
Правила введения прикорма
Начинать подкармливать малыша можно, если:
- ему исполнилось 6 месяцев или больше;
- он хорошо держит голову;
- может дотронуться рукой до рта и активно «жует» разные предметы;
- если посадить его в детский стульчик или на колени взрослого, ребенок сможет сидеть;
- у него есть пищевой интерес: когда взрослые едят, малыш наблюдает, тянет ручки и хочет попробовать.
С чего начать?
 Первые продукты для прикорма должны быть пюреобразными, чтобы ребенку было легче их переваривать!
Первые продукты для прикорма должны быть пюреобразными, чтобы ребенку было легче их переваривать!
Как правило, сначала ребенка «знакомят» с овощами. Если вы хотите вводить овощи из баночек, то лучше покупать монопродукты — чтобы в пюре был только кабачок или только брокколи и т.д. Начинать лучше всего с кабачка. После этого можно ввести цветную капусту, затем — брокколи, потом картофель, тыква и морковь.
Вводить прикорм нужно в обеденное время (12-15 часов) и не более одного продукта за раз. Овощное пюре (как и любой другой прикорм) дают до кормления грудью или смесью, 1 чайную ложку.
На следующий день нужно понаблюдать за кожей и стулом ребенка и не давать ему прикорм, а только кормить грудью! Если организм воспримет новый продукт нормально, через день можно дать уже 2 чайных ложки кабачка. По той же схеме — если все в порядке, можно увеличить количество до 3 ч.л. Постепенно дают больше прикорма (до 5 ложек) и все реже докармливают ребенка молоком.
Когда объем овощей в рационе составит примерно 150-200 г. в день, можно перестать кормить ребенка грудью в этот прием пищи.
Как вводить новое блюдо?
2-е блюдо (цветную капусту) нужно добавлять к уже введенному в рацион кабачку. То есть, 5 ч.л. кабачка и 1 ч.л. цветной капусты. В «разгрузочный день» можно давать 5 ч.л. кабачка, но отказаться от капусты и наблюдать. В итоге вы будете давать малышу 5 ч.л. кабачка и 5 ч.л. цветной капусты.
Потом можно ввести 3-е блюдо — брокколи — и затем другие овощи. Когда ребенок будет знаком с разными овощами, можно вводить овощные смеси.
Если вы хотите кормить ребенка овощами собственного приготовления, то заметьте — лучше всего варить овощи в пароварке. Так получится сохранить витамины и микроэлементы.
Фрукты и ягоды
Когда ребенок будет хорошо переваривать овощи, можно ввести в рацион фрукты. Их лучше давать из баночек. Время введения фруктов — полдник (16-18 часов).
В качестве первого фрукта лучше взять яблоко, потом — грушу, затем — чернослив. Схема та же: 1 ч.л. яблочного пюре до кормления грудью. На следующий день вы не даете фрукты и кормите ребенка овощами, к которым он уже привык. Через день количество яблочного пюре увеличивается до 2 ч. л. и так далее.
Жидкости
С введением прикорма нужно предложить ребенку воду — детскую бутилированную или кипяченую. Наливайте воду в чашку, чтобы не приучать малыша к бутылочке с соской. Дети хорошо пьют из чашки с рождения!
Другие продукты
В рацион можно также ввести перемолотые каши, постепенно добавляя в них сливочное или растительное масло. Если это детская каша и ее нужно разводить жидкостью, то лучше использовать молоко мамы или смесь, а не коровье.
С 7-8 месяцев нужно вводить полутвердую пищу, чтобы у ребенка развивались жевательные навыки (а с ними правильная работа языка и речь), мелкая моторика, работа глаз. Продукты можно размять, потереть или перемолоть. Так ребенку будет проще их съесть.
С 8-9 месяцев можно резать пищу (приготовленные овощи и фрукты) на маленькие кусочки и предлагайте малышу. Он будет брать еду рукой, помещать в рот и есть.
К годику ребенок будет готов есть твердую пищу.
Питание матери в период лактации
В период грудного вскармливания нет необходимости придерживаться особой диеты, главное — чтобы Ваш рацион был сбалансированным.
Питание кормящей мамы после родов
Качественное питание способствует поддержанию длительной и качественной лактации. Если Вы кормите грудью, то, конечно, нужно позаботиться о питании, поддерживающем:
- баланс витаминов и минеральных веществ;
- баланс белков, жиров и углеводов;
- достаточный уровень энергии в такой ответственный и энергозатратный период жизни женщины.
Рацион питания кормящей мамы
Первая неделя является самой ответственной для мамы и малыша – ребенок еще только адаптируется к самостоятельной жизни вне чрева матери. В эту неделю кормящей маме следует снизить, а лучше и вовсе исключить потребление молока, которое не помогает, как это принято считать, увеличению лактации. Установлено, что молоко провоцирует дисфункции ЖКТ у матери и ребенка, а также может стать провокатором аллергических реакций у малыша. Не рекомендуется в первую неделю пить соки и морсы, крепкие чай и кофе, есть орехи.
После первой недели рацион питания расширяется с сохранением разумной аккуратности в потреблении продуктов с высоким аллергенным потенциалом. Питание кормящей мамы по месяцам не регламентировано, но главная нагрузка на кормящую женщину приходится на первое полугодие жизни малыша. До 4-6 месяцев грудное молоко является главным и часто единственным питанием ребенка.
Женщине требуется порядка 500 дополнительных килокалорий к суточному рациону, который она потребляла до родов (обычно это – 1800-2200 ккал в сутки), то есть питательная ценность суточного рациона должна варьировать между 2300 – 2700 килокалориями.
Питание должно быть разнообразным, сбалансированным и, по возможности, исключать и уж точно минимизировать продукты с высоким аллергенным потенциалом – орехи, крепкие бульоны, чай и кофе. Рекомендуется снизить потребление продуктов, провоцирующих газообразование, например, горох и фасоль.
Следует следить за тем, чтобы мясо, яйца, молоко, рыба были тщательно обработаны термически, не стоит есть суши и сырые яйца в период кормления грудью.
Необходимо пить достаточное количество воды. Однако во всем следует соблюдать меру, следите за мочеиспусканием и не пейте много воды на ночь.
Стоит ограничить потребление сахара, соли и специй.
И, еще раз про молоко – вот его, и на более поздних сроках грудного вскармливания, стоит лучше заменять на кисломолочные продуты, которые более приемлемы для пищеварения ребенка.
Очень важно и это не пустые слова! Избегайте стрессов и старайтесь поддерживать разумную физическую активность.
ПРОФИЛАКТИЧЕСКИЕ ОСМОТРЫ ДЕТЕЙ В ВОЗРАСТЕ ДО 1 ГОДА
 С целью раннего (своевременного) выявления патологических состояний, заболеваний и факторов риска их развития и выработки рекомендаций для детей и их родителей проводятся профилактические медицинские осмотры малышей в установленные возрастные периоды (Приказ МЗ РФ от 10.08.2017 г. N 514н «О Порядке проведения профилактических медицинских осмотров несовершеннолетних», Приказ Минздрава РФ от 3 октября 2019 г. № 396н «О внесении изменений в Порядок проведения профилактических медицинских осмотров несовершеннолетних, утвержденный от 10.08.2017 г. № 514н»).
С целью раннего (своевременного) выявления патологических состояний, заболеваний и факторов риска их развития и выработки рекомендаций для детей и их родителей проводятся профилактические медицинские осмотры малышей в установленные возрастные периоды (Приказ МЗ РФ от 10.08.2017 г. N 514н «О Порядке проведения профилактических медицинских осмотров несовершеннолетних», Приказ Минздрава РФ от 3 октября 2019 г. № 396н «О внесении изменений в Порядок проведения профилактических медицинских осмотров несовершеннолетних, утвержденный от 10.08.2017 г. № 514н»).
В роддоме перечень обследований составляет лабораторное обследование на неонатальный скрининг — врожденный гипотиреоз, фенилкетонурию, адреногенитальный синдром, муковисцидоз и галактоземию и инструментальное — аудиологический скрининг.
После выписки из родильного дома обязательными являются осмотры педиатра, в виде патронажей (профилактический смотр на дому) и ежемесячные осмотры в поликлинике, для проведения антропометрии (весо-ростовые показатели), уровня нервно-психического развития, наличие или отсутствие функциональных нарушений и хронических заболеваний (состояний), уровень функционального состояния основных систем организма, степень сопротивляемости организма неблагоприятным внешним воздействиям. По результату осмотра врач-педиатр выдает заключение и рекомендации по развитию, питанию, профилактике различных заболеваний, плану дальнейшего обследования.
Кроме педиатра (каждый месяц) необходимы осмотры узкими специалистами, лабораторные и функциональные исследования.
На первом году жизни дети дважды проходят углубленный (расширенный) осмотр: первый в возрасте 1 месяц и второй в 12 месяцев.
В возрасте 1 месяц необходимо пройти ультразвуковое исследование (УЗИ) органов брюшной полости (комплексное), исследование почек, тазобедренных суставов, эхокардиография, нейросонография и консультации специалистов: невролог, детский хирург, офтальмолог, детский стоматолог.
В 2 месяца: общий анализ крови, общий анализ мочи.
В 3 месяца: травматолог-ортопед.
В возрасте от 4 до 11 месяцев осматривает только педиатр.
В 12 месяцев: общий анализ крови, общий анализ мочи, электрокардиография и невролог, детский хирург, оториноларинголог, травматолог-ортопед, офтальмолог.
Однако, в случае выявления отклонений в состоянии здоровья ребеночка, необходимы будут дополнительные консультации и обследования, о чем скажет педиатр после осмотра.
| Возраст | Врачи — специалисты | Лабораторные, функциональные и другие виды исследований |
| Новорожденный | Педиатр | Неонатальный скрининг Аудиологический скрининг (аппаратное исследования слуха) |
| 1 месяц | Педиатр Невролог Детский хирург Офтальмолог Детский стоматолог | УЗИ органов брюшной полости, УЗИ почек, Эхокардиография (УЗИ сердца) УЗИ тазобедренных суставов Нейросонография (УЗИ структур головного мозга) Аудиологический скрининг (если не сделан ранее) |
| 2 месяца | Педиатр | Общий анализ крови Общий анализ мочи Аудиологический скрининг (если не сделан ранее) |
| 3 месяца | Педиатр Травматолог-ортопед | Аудиологический скрининг (если не сделан ранее) |
| 4 месяца | Педиатр | |
| 5 месяцев | Педиатр | |
| 6 месяцев | Педиатр | |
| 7 месяцев | Педиатр | |
| 8 месяцев | Педиатр | |
| 9 месяцев | Педиатр | |
| 10 месяцев | Педиатр | |
| 11 месяцев | Педиатр | |
| 12 месяцев | Педиатр Невролог Детский хирург Оториноларинголог Травматолог- ортопед Офтальмолог | Общий анализ крови Общий анализ мочи ЭКГ (электрокардиограмма) |
Новое в 2023 году:
С 01.01.2023 в Российской Федерации проводится расширенный неонатальный скрининг — обследование на 36 наследственных заболеваний (Постановление Правительства Российской Федерации от 29 ноября 2022 г. № 216 «О внесении изменений в государственную программу Российской Федерации «Развитие здравоохранения»»).
- Что такое неонатальный скрининг и расширенный неонатальный скрининг?
Неонатальный скрининг и расширенный неонатальный скрининг – это обследование новорожденных с целью раннего выявления (до развития видимых проявлений) и лечения наследственных и врожденных заболеваний. Проведение неонатального скрининга и расширенного неонатального скрининга, включая подтверждающую диагностику, осуществляется за счет средств бюджета Российской Федерации.
- На какие заболевания проводится неонатальный скрининг и расширенный неонатальный скрининг?
Программа неонатального скрининга и расширенного неонатального скрининга в России включает в себя обязательное обследование всех новорождённых. Ранее неонатальный скрининг проводился на 5 наследственных заболеваний. С 2023 года в рамках реализации расширенного неонатального скрининга количество заболеваний расширилось до 36.
Наследственные болезни обмена веществ (НБО) – группа генетических заболеваний, при которых происходят нарушения в биохимических процессах и поражаются различные системы и органы. При большинстве НБО для лечения применяют диетотерапию специализированными лечебными смесями, которую необходимо начать как можно раньше, чтобы сохранить здоровье ребенка.
Врождённый гипотиреоз – врожденная и/или наследственная патология щитовидной железы, которая может привести к отставанию в физическом развитии и тяжёлой умственной неполноценности. На сегодняшний день своевременно диагностированный врожденный гипотиреоз хорошо поддается заместительной гормональной терапии.
Адреногенитальный синдром (врожденная дисфункция коры надпочечников) – группа нарушений, связанных с избыточной секрецией гормонов клетками коры надпочечников. Заболевание имеет различные формы, в особо тяжёлых случаях проявляется нарушением водно-солевого обмена и полиорганной недостаточностью. Полному излечению этот синдром не поддаётся, но его можно держать под контролем при помощи заместительной гормональной терапии.
Муковисцидоз – одно из наиболее распространённых наследственных заболеваний. Проявляется поражением легких, печени, желудочно-кишечного тракта и других систем организма. Необходимо начинать лечение как можно раньше, чтобы максимально улучшить качество и продолжительность жизни.
Спинальная мышечная атрофия – это тяжёлое наследственное нервно-мышечное заболевание. Болезнь может начаться с первых месяцев жизни, проявляться постепенно нарастающей слабостью мышц и приводить к тяжёлым двигательным нарушениям. В настоящее время существует терапия, которая вместе со специализированной реабилитацией может в значительной степени уменьшить проявления этого заболевания.
Первичные иммунодефициты (ПИД) – это наследственные заболевания с поражением иммунной системы. Дети с ПИД подвержены высокому риску развития тяжёлых инфекций с первых дней жизни. Если заболевание выявлено вовремя, повышается успешность лечения, позволяющего восстановить нормальную функцию иммунной системы.
- Информированное добровольное согласие родителей на проведение неонатального скрининга и расширенного неонатального скрининга.
Обследование новорожденного проводится только при наличии письменного согласия родителя или законного представителя ребенка. От неонатального скрининга, расширенного неонатального скрининга можно отказаться, однако стоит иметь в виду, что при отказе от обследования ребенка диагноз наследственного и (или) врожденного заболевания будет поставлен несвоевременно и лечение будет начато поздно, что приведет к негативным последствиям для здоровья ребенка.
- Где, как и когда проводится взятие крови для неонатального скрининга и расширенного неонатального скрининга?
Образцы крови для неонатального скрининга и расширенного неонатального скрининга берут в родильном доме, перинатальном центре или в больнице, поликлинике, где наблюдается новорожденный ребенок. Если роды происходят в домашних условиях, необходимо незамедлительно (на 2 сутки жизни ребенка) обратиться в детскую поликлинику по месту жительства. При взятии крови для обследования в родильном доме ставится отметка о прохождении скрининга в выписке из истории развития ребенка. Если кровь взята в поликлинике по месту жительства, информация об этом вносится в электронную/бумажную медицинскую карту ребенка.
Взятие образцов крови из пяточки новорожденного осуществляется на 2 специальных тест-бланка из фильтровальной бумаги на 2-е сутки жизни. У недоношенных детей кровь берется на 7-е сутки жизни. Эта рутинная процедура взятия небольшого количества крови из пятки новорожденного практически безболезненна и никак не травмирует ребенка.
- Как узнать результат?
Лечащий врач осуществляет информирование о результатах неонатального скрининга и расширенного неонатального скрининга.
Если у ребенка выявлены изменения при неонатальном скрининге и расширенном неонатальном скрининге (положительный результат) и есть подозрение на одно из исследуемых заболеваний, лечащий врач проинформирует Вас об этом. Лечащий врач объяснит, что делать дальше и даст направление на дальнейшие этапы обследования.
- Всегда ли положительные результаты теста означают, что ребенок болен?
Следует помнить, что положительный результат первоначального теста не всегда означает наличие болезни. При подозрении на какое-либо заболевание Вас вызовут на дальнейшее обследование – проведение повторного тестирования (ретест) и / или подтверждающую диагностику.
- Почему важна подтверждающая диагностика, где она проводится?
Подтверждающая диагностика включает более сложные лабораторные тесты по большей части из представленных нозологий, которые проводятся в референсном центре — ФГБНУ «Медико-генетический научный центр им. академика Н.П. Бочкова» (г. Москва). Некоторые тесты могут быть проведены в региональной медико-генетической консультации (например, потовая проба, при подозрении на муковисцидоз) или по месту наблюдения (например, оценка уровня тиреоидных гормонов при подозрении на врожденный гипотиреоз).
Подтверждающая диагностика важна для выбора правильной тактики лечения. По результатам подтверждающей диагностики проводится медико-генетическое консультирование и выдается заключение. Сроки проведения подтверждающей диагностики – 10 дней, но в некоторых случаях проведение лабораторной диагностики может занять больше времени. При некоторых заболеваниях лечение может быть начато до получения результатов подтверждающих тестов. В будущем результаты подтверждающей диагностики важны для планирования беременности.
- Где ребенок будет лечиться, если будет выявлено наследственное заболевание?
Ребенок будет наблюдаться в медико-генетической консультации и в медицинской организации по месту жительства у соответствующего специалиста, в зависимости от особенностей проявления, течения и осложнений заболевания.
- Лечатся ли наследственные заболевания, выявляемые при неонатальном скрининге и расширенном неонатальном скрининге?
36 заболеваний, которые включены в неонатальный скрининг и расширенный неонатальный скрининг, имеют достаточно эффективное лечение, зарегистрированное в Российской Федерации.
НЕДОНОШЕННЫЕ НОВОРОЖДЕННЫЕ
 Ваш малыш поторопился появиться на свет и родился раньше положенного срока — что же делать? Прежде всего, не паниковать. По статистике ВОЗ, в цивилизованных странах 9 из 10 недоношенных детей выживают и впоследствии успешно развиваются. И не думайте, что это случилось только с вами: ежегодно раньше срока рождаются около 15 миллионов детей, то есть примерно 1 из 10.
Ваш малыш поторопился появиться на свет и родился раньше положенного срока — что же делать? Прежде всего, не паниковать. По статистике ВОЗ, в цивилизованных странах 9 из 10 недоношенных детей выживают и впоследствии успешно развиваются. И не думайте, что это случилось только с вами: ежегодно раньше срока рождаются около 15 миллионов детей, то есть примерно 1 из 10.
Конечно, каждую женщину, ставшую мамой «ранней пташки», прежде всего, волнует, почему это произошло.
Причины недоношенности до конца не изучены, однако некоторые факторы увеличивают шанс преждевременных родов:
- Аборты и преждевременные роды в анамнезе;
- Многоплодная беременность;
- Инфекция во время ожидания малыша;
- Гестоз (отёки беременных);
- Отслойка плаценты;
- Сахарный диабет у мамы;
- Гипертония и болезни сердца;
- Курение и прием алкоголя во время беременности;
- Плохое питание матери;
- Беременность в слишком юном или позднем возрасте.
Недоношенными считают детей, родившихся раньше 37-й недели беременности, весом до 2500 г и ростом менее 45 – 47 см. Врачи выделяют четыре степени недоношенности:
Степень | Гестационная неделя | Вес | Рост |
I | 36-37 недель | 2001-2500 г | 40-47 см |
II | 32-35 недель | 1501-2000 г | 37-40 см |
III | 31-28 недель | 1001-1501 г | 35-37 см |
IV | менее 28 недель | Менее 1000 г | Менее 35 см |
Малыши, родившиеся до 28-й недели, совсем крошечные и зачастую весят меньше килограмма. Внешне они сильно отличаются от обычных новорожденных: у них тонкая кожа красно-фиолетового цвета, а все тельце покрыто волосками (лануго). Обычно таким крохам требуется искусственная вентиляция легких и внутривенное питание. Этого не нужно бояться: набрав массу, ребенок научится сосать самостоятельно, а специальные лекарства помогут его дыхательной системе созреть. Настраивайтесь на то, что малыш проведет в больнице несколько недель, а то и месяцев, зато потом будет без проблем развиваться в домашней обстановке.
Если ребенок родился в период с 28-й по 31-ю неделю, внешне он также будет похож на маленького инопланетянина. Но малыши из третьей группы весят немного больше и порой способны пить грудное молоко или смесь через зонд. Некоторые из них умеют плакать и хвататься за палец взрослого, а также шевелить ручками и ножками.
Малыши, родившиеся с 32-й по 34-ю неделю, выглядят как миниатюрные доношенные младенцы. Большинство из них могут дышать самостоятельно, хотя иногда нуждаются в дополнительном кислороде. А некоторые с рождения способны сосать грудь или бутылочку.
По статистике, быстрее всего дома оказываются дети из первой группы недоношенности (рожденные в 35 – 37 недель). У них бывают проблемы с терморегуляцией и кормлением, но в остальном они очень быстро догоняют малышей, родившихся в срок.
ВЫХАЖИВАНИЕ НЕДОНОШЕННОГО МАЛЫША: ПЕРВЫЕ НЕДЕЛИ
Далеко не все дети, поторопившиеся явиться на свет, нуждаются в специальном выхаживании. При умеренной степени недоношенности и хорошем самочувствии ребенка выписывают домой спустя несколько дней после рождения, как и его доношенных ровесников.
Уход за недоношенными детьми начинается уже в родзале: малыша принимают в теплые стерильные пеленки и все медицинские манипуляции проводят на столике с подогревом — для недоношенного ребенка особенно важно сохранение тепла. Из родильного зала малыша переводят в отделение реанимации или палату интенсивной терапии. При высокой степени недоношенности первые дни жизни ребенок находится в специальном кувезе, имитирующем материнскую утробу.
Следующий этап — выхаживание малыша в больничном отделении для недоношенных детей. Туда его переведут, когда он сможет самостоятельно дышать и есть через зонд. В больнице недоношенные младенцы проводят от нескольких дней до нескольких недель в зависимости от состояния.
ВМЕСТЕ С МАМОЙ
Для недоношенного малыша особенно важно присутствие мамы. Сегодня во многих больницах оборудованы палаты «мать и дитя», где вы сможете круглосуточно быть вместе с ребенком, ухаживать за ним, кормить и поддерживать его во время различных процедур. Если такой возможности нет, постарайтесь по максимуму использовать разрешенные часы посещений: разговаривайте с малышом, берите его на руки (когда ситуация позволяет), пойте песни. Это поможет ребенку быстрее восстановиться.
Очень полезным считается метод «кенгуру» — контакт роженицы и малыша «кожа к коже». Для этого голенького ребенка кладут к маме на грудь, расположив его на животике в позе «лягушонка». Начать можно с 20 – 40 минут два раза в день, постепенно увеличивая продолжительность сеанса до нескольких часов. При этом необходимо контролировать температуру тела крохи: для сохранения тепла его нужно сверху прикрыть одеялом, а на головку надеть шапочку.
Доказано, что метод кенгуру творит чудеса: у малыша нормализуются фазы сна и бодрствования, улучшается дыхание и кровообращение. Близость к маминой груди способствует развитию нормальных рефлексов новорожденного: сосательного, глотательного и поискового.
ПСИХОЛОГИЧЕСКИЙ АСПЕКТ
Если ваш малыш родился раньше срока, наверняка вы проводите часы в поисках информации о том, как он будет развиваться и как ему помочь. Но попробуйте на секунду остановиться и подумать о собственном настроении и самочувствии. Большинство «торопливых» мам испытывает огромное чувство вины перед ребенком, неуверенность в себе, недовольство своим телом.
Обязательно поговорите о своем состоянии с близкими, ведь они тоже напуганы и растеряны. Не стесняйтесь просить родных о помощи, переложите на них максимум домашних дел и побольше отдыхайте.
Если малыш еще в больнице, постепенно готовьте для него приданое и обустраивайте детскую комнату: это поднимет вам настроение и придаст уверенность в том, что скоро вы воссоединитесь со своим маленьким бойцом.
УХОД ЗА НЕДОНОШЕННЫМ РЕБЕНКОМ ДОМА
Кроху выпишут из больницы, как только он перестанет нуждаться в постоянном наблюдении врачей. Нужно соблюсти еще несколько условий:
- стабильный набор веса,
- нормальная терморегуляция (малыш должен удерживать температуру без дополнительного обогрева в течение 24 – 48 часов),
- способность самостоятельно питаться (грудным молоком или смесью).
И главное, вы должны быть способны ухаживать за малышом без посторонней помощи.
Вот несколько общих рекомендаций, которые помогут в первые недели дома.
- Помните об особенностях терморегуляции недоношенных детей. В комнате не должно быть слишком жарко и слишком холодно. Оптимальная температура — 24 – 26 градусов. Помещение нужно регулярно проветривать, увлажнитель тоже не помешает.
- Постарайтесь создать в комнате у малыша мягкое освещение и избегать резкого шума, ведь его нервная система еще не дозрела.
- Первое время не стоит звать гостей: для малыша это дополнительный стресс и потенциальный источник инфекции.
- При купании нужно учитывать степень недоношенности: при умеренной мыть малыша в ванне можно с 7 – 10-го дня жизни, при глубокой — с 3 – 4-й недели. Чтобы не пересушить тонкую кожу крохи, используйте специальные увлажняющие средства и откажитесь от мыла.
- Прогулки с недоношенным малышом лучше планировать через неделю — две после выписки. Если же на улице не очень холодно, начинайте с 10 – 15 минут, постепенно увеличивая продолжительность «моциона» до часа — полутора в день.
ПРИВИВКИ НЕДОНОШЕННЫМ ДЕТЯМ
Ваш педиатр составит индивидуальный график прививок с учетом состояния здоровья малыша, его физического и психомоторного развития. Если масса при рождении была более 2000 г и ребенок здоров, то его календарь мало чем будет отличаться от графика доношенных детей.
При массе тела менее 2000 г в роддоме обычно не делают вакцину против туберкулеза (БЦЖ). Если вес при рождении составлял 1500 г или менее, прививки ребенку отменят на весь первый год.
ОСОБЕННОСТИ КОРМЛЕНИЯ НЕДОНОШЕННЫХ ДЕТЕЙ
Грудное молоко — лучшее, что мама может дать своему малышу, родившемуся до срока. Здоровых детей с первой степенью недоношенности часто прикладывают к груди сразу после родов.
Ребенка, появившегося на свет до 33 – 34-й недели, будут кормить через зонд, так как для самостоятельного питания он еще слишком слаб. Иногда используется кормление с ложечки, из шприца или специальной чашечки — эти методы стимулируют сосательный рефлекс.
На первых порах малыш будет выпивать совсем мало молока — всего 2 – 5 мл каждые 2 часа. Впоследствии объем, конечно, увеличится.
Постарайтесь избежать кормления из бутылочки — в дальнейшем это может помешать естественному вскармливанию.
Ваша задача — максимально помочь крохе, сохранив молоко. Не стесняйтесь просить о помощи медперсонал: пусть вас научат правильно сцеживаться, а затем докармливать малыша и прикладывать его к груди.
Прикорм недоношенным детям вводят спустя минимум полгода, а порой и позже, если малыш появился на свет значительно раньше срока. Первой «человеческой» пищей ребенка обычно становится каша на грудном молоке или молочной смеси: она способствует быстрому набору веса.
КАК ДОГНАТЬ РОВЕСНИКОВ?
Этот вопрос очень волнует любую маму, но излишне тревожиться не стоит: в первый год жизни организм малыша способен восстанавливаться в рекордные сроки. Конечно, без вашей помощи ребенку не обойтись, и один из лучших методов — массаж. Его можно начинать, когда вес малыша достигнет 2500 г: сначала простые поглаживания, потом более интенсивные движения. Обязательно проконсультируйтесь с педиатром — он покажет вам специальные массажные приемы.
Сравнительная таблица навыков:
Навык | Доношенный ребенок | Ребенок с массой до 2500 г | Ребенок с массой до 2000 г | Ребенок с массой до 1500 г |
Может сосредоточиться на чем-то (зрительно или слухом) | 2 — 4 нед. | 1 — 1,5 мес. | 2 — 2,5 мес. | 3 мес. |
Уверенно держит голову | 2,5 — 3 мес. | 3,5 — 4 мес. | 4 мес. | 5 мес. |
Переворачивается со спинки на живот | 5 — 6 мес. | 5,5 — 6 мес. | 6 -7 мес. | 7 — 8 мес. |
Ползает | 8 — 9 мес. | 9 — 10 мес. | 10 -11 мес. | 11 — 12 мес. |
Начинает стоять самостоятельно | 9 — 11 мес. | 10 — 11 мес. | 11 — 12 мес. | 12 — 14 мес. |
Совершает первые шаги | 11 — 12 мес. | 12 — 13 мес. | 12 — 15 мес. | 14 — 16 мес. |
Иногда специалисты также рекомендуют грудничковое плавание, водную гимнастику и физиотерапию, но эти процедуры можно проводить только после консультации с врачом.
Конечно, каждая мама хочет, чтобы малыш развивался «по книжкам», но ему, прежде всего, необходимо время и ваша забота!
Вот увидите: к году — двум ваш ребенок непременно догонит сверстников, и от трудного старта не останется и следа!
РОЛЬ СЕМЬИ В ФОРМИРОВАНИИ ЗДОРОВОГО ОБРАЗА ЖИЗНИ.
 Семья — это общественный институт, где происходит социализация ребенка, где усваиваются общечеловеческие нормы, ценности в процессе взаимоотношений с другими людьми, формируются первые устойчивые впечатления об окружающем мире.
Семья — это общественный институт, где происходит социализация ребенка, где усваиваются общечеловеческие нормы, ценности в процессе взаимоотношений с другими людьми, формируются первые устойчивые впечатления об окружающем мире.
С семьей, человек неразделим всю жизнь, меняется только его роль. Многие ученые утверждают, что во все времена и у всех народов социализации детей была единственной специфической функцией семьи, а другие функции (экономические, поддержка благосостояния и др.) являются второстепенными. Семья не только закладывает основы формирования личности, но и обеспечивает важнейшие условия ее развития.
Семья – основа формирования образа жизни и здоровья ребенка.
За последние десятилетия отмечается стабильная тенденция к ухудшению показателей здоровья детей. На его формирование оказывают многие факторы, но особое место занимают семейные факторы.
Именно в семье ребенок учится ходить, произносить первые слова, именно семья формирует навыки здорового образа жизни и отношение к своему
здоровью, заботиться о его физическом и психическом развитии.
Актуальность проблемы формирования образа жизни ребёнка в семье определена тем, что образ жизни является ведущим фактором, определяющим состояние здоровья человека, а также тем, что формирование других семейных факторов риска развития заболеваний
определяется поведением семьи (образом жизни) при выполнении семьей ее функций.
Прежде всего, таких как медицинская, направленная на сохранение здоровья, воспитательная, направленная на первичную социализацию ребенка, психологическая, направленная на сохранение психологического здоровья, репродуктивная, направленная на воспроизводство населения, производственная, направленная на жизнеобеспечение семьи, и культурная, направленная на саморазвитие семьи.
Родителям необходимо знать критерии эффективности воспитания ЗОЖ:
- положительная динамика физического состояния ребёнка;
- уменьшение заболеваемости;
- формирование у ребёнка умений выстраивать отношения со сверстниками, родителями и другими людьми;
- снижение уровня тревожности и агрессивности.
Готовность к здоровому образу жизни не возникает сама собой, а формируется у человека с ранних лет, прежде всего внутри семьи, в которой родился и воспитывался ребенок.
ЗАДАЧА РОДИТЕЛЕЙ — донести значение ежедневной заботы о своем здоровье до сознания своего ребенка, обучить искусству укрепления здоровья.
Искусство это осваивается детьми в процессе совместной деятельности с родителями.
Родителям необходимо не направлять детей на путь здоровья, а вести их за собой по этому пути своим примером. Дети должны осознать, что здоровье для человека важнейшая ценность, главное условие достижения любой жизненной цели, и каждый сам несет ответственность за сохранение и укрепление своего здоровья.
Для решения такой задачи родителям необходимо помнить правило — «Если хочешь воспитать своего ребёнка здоровым, сам иди по пути здоровья, иначе его некуда будет вести!»
Замечено, что дети усваивают образ жизни родителей, их привычки, их отношение к жизни, в том числе к физической культуре. Положительный пример родителей существенно влияет на формирование у детей стремления заниматься физической культурой в свободное время всей семьёй. Формы могут быть разными — туристические походы пешком или на лыжах, игры, участие в коллективных соревнованиях.
Во многих семьях дети с раннего возраста имеют санки, лыжи, велосипеды, коньки, ракетки и воланы для игры в бадминтон, не говоря уже о мячах, обруче, скалках, кеглях и др. Однако сами они не всегда могут организовать игры, так как нуждаются в руководстве со стороны родителей, которые должны познакомить детей со способами использования физкультурного инвентаря, с правилами действий, содержанием игр.
Формирование ЗОЖ служит укреплению всей семьи. Ребёнок должен узнать лучшие семейные традиции, понять значение и важность семьи в жизни человека, роль ребёнка в семье, освоить нормы и этику отношений с родителями и другими членами семьи.
УХОД ЗА РЕБЕНКОМ В ВОЗРАСТЕ ДО 1 ГОДА.
 Грудное вскармливание на первом месяце жизни осуществляется в «свободном режиме» — по требованию ребенка. В дальнейшем малыш сам установит график кормлений.
Грудное вскармливание на первом месяце жизни осуществляется в «свободном режиме» — по требованию ребенка. В дальнейшем малыш сам установит график кормлений.
При уходе за ребенком у матери и других близких людей руки должны быть чистыми. Необходимо соблюдать правила личной гигиены. При появлении катаральных симптомов в семье необходимо изолировать больного в отдельной комнате. Если заболеет мать – вскармливание грудью осуществляется в медицинской маске.
Уход за кожей новорожденного и профилактика повреждений кожи.
При уходе за здоровой кожей новорожденного следует избегать любых действий, которые могут нарушить эпидермальный барьер (воздействие повышенной влажности, трение, раздражающие вещества, травмы). Снижению бактерицидных свойств кожи способствуют обезжиривание (спиртом), охлаждение, раздражение кожи мочой и калом, приводящее к разжижению воднолипидной мантии эпидермиса.
Кожа новорожденных более чувствительна, и проницаема для различных химических агентов, чем у взрослых, поэтому риск системного отравления гораздо выше.
Рекомендуется купать ребенка в теплой воде, не добавляя никаких дезинфицирующих средств; ежедневное использование шампуней, пены для ванны и других моющих средств не показано.
Многие присыпки содержат частицы, вызывающие раздражение кожи, а также отдушки, провоцирующие аллергические реакции. Не содержащие тальк присыпки можно использовать для обработки шейных, подмышечных и паховых складок при пеленочной сыпи вследствие нерационального использования подгузников.
Необходимо избегать широкого использования вазелина (растительного масла), задерживающего влагу и являющегося активным аллергеном.
Средства по уходу за кожей необходимо наносить очень бережно, не растирать.
При неправильном уходе за кожей возникает пеленочный дерматит, который представляет раздражение кожи в области, контактирующей с подгузником. Основная причина развития пеленочного дерматита — дефекты ухода (редкая смена подгузника, тугое пеленание).
Пеленочный дерматит не представляет серьезной угрозы для здоровья ребенка, но раздражение кожи очень болезненно, вызывает страдание и беспокойство ребенка, что отражается на его самочувствии.
Независимо от типа подгузников (одноразовые или многоразовые), необходимо соблюдать правила ухода за ребенком:
- менять подгузник при его наполнении;
- сразу менять подгузник после дефекации ребенка с последующим подмыванием его (девочку следует подмывать по направлению от половых органов к анальному отверстию);
- использовать «дышащие» подгузники;
- организовывать воздушные ванны как можно чаще в течение дня.
Воздушные ванны: полностью раздеть малыша, выложить на животик, провести простые приемы массажа – поглаживание и гимнастику. Все мероприятия необходимо проводить перед едой.
Уход за кожей при использовании одноразовых и многоразовых подгузников отличается.
При использовании одноразовых подгузников кожа должна быть сухой; не рекомендуется применять жирные мази, кремы, создающие эффект компресса, что провоцирует развитие дерматита.
Если на кожу нанесены мазь или крем, перед надеванием подгузника избыток средства необходимо удалить салфеткой. Рекомендуется использовать для ухода за кожей новорожденного крем на водной основе, лосьоны, молочко.
При использовании многоразовых подгузников можно применять кремы и мази, так как создание прослойки между кожей и подгузником уменьшает риск раздражения.
Уход за пуповинным остатком
Согласно международным рекомендациям ВОЗ, для ухода за пуповинным остатком не требуется создания стерильных условий.
Пуповинный остаток сначала высыхает, и мумифицируется при воздействии воздуха, а затем отпадает. У каждого ребенка свой срок отпадения пуповины – это зависит от ее толщины. Считается, что он должен отпасть до 14 дня жизни.
Не рекомендуется обрабатывать пуповинный остаток какими-либо антисептиками (растворы анилиновых красителей, спирт, раствор калия перманганата и т. п.), достаточно содержать его сухим и чистым, предохранять от загрязнения мочой, калом, а также от травмирования при тугом пеленании или использовании одноразовых подгузников с тугой фиксацией.
Доказано, что местное использование антисептиков не только не уменьшает частоту инфекций, но и способствует задержке спонтанного отпадения пуповинного остатка. В случае загрязнения пуповинный остаток и кожу вокруг пупочного кольца можно промыть водой, и осушить чистой ватой или марлей. Купание разрешено в кипяченой воде с последующим высушиванием остатка пуповины.
Не рекомендуется пользоваться повязками и дополнительным подвязыванием пуповины для ускорения процесса мумификации.
Значительно снижает частоту гнойно-воспалительных заболеваний пупочной ранки ранняя выписка из родильного дома (на 2-4-е сутки после родов), в том числе до отпадения пуповины.
Насильственное удаление (отсечение) пуповинного остатка не рекомендуется, так как подобная процедура опасна, и может осложниться кровотечением, ранением стенки кишки при недиагностированной грыже пупочного канатика, инфицированием. Эффективность процедуры не доказана; насильственное удаление пуповинного остатка следует признать необоснованным инвазивным вмешательством, потенциально опасным для жизни новорожденного. Выписка новорожденного домой ранее отпадения пуповинного остатка возможна.
Пеленание.
По рекомендации ВОЗ тугое пеленание не рекомендуется, так как приводит к нежелательным последствиям:
- блокированию движений диафрагмы, затрудняющее вентиляцию в легких;
- нарушению циркуляции крови в конечностях;
- дисплазии тазобедренных суставов, особенно когда ноги ребенка жестко фиксируют в положении разгибания и приведения;
- уменьшения воздушной прослойки между телом и одеждой, что ухудшает термоизоляцию; повышает риск как перегревания, так и гипотермии;
- ограничению движений конечностей, что снижает возможности развития нервно-мышечной координации;
- затруднению правильного прикладывания к груди и грудного вскармливания (ребенку трудно достаточно широко открывать рот и повернуть голову), что уменьшает вероятность успешной лактации.
Предпочтительно одевать ребенка в хлопчатобумажную одежду типа «боди» или свободно пеленая нижнюю часть тела, оставляя подвижными руки и голову.
Купание.
 Детей до 6 месяцев купают ежедневно, более старших детей можно купать через день. В жаркое время года ребенка вне зависимости от возраста нужно купать ежедневно.
Детей до 6 месяцев купают ежедневно, более старших детей можно купать через день. В жаркое время года ребенка вне зависимости от возраста нужно купать ежедневно.
Для купания необходимо использовать детскую ванночку (использовать только для ребенка), рН-нейтральное детское мыло, которое применяют 1 – 2 раза в неделю. В конце купания с мылом, ребенка нужно облить водой, температура которой на 1 – 2 градуса ниже, чем вода в ванне (простой метод закаливания).
Советы по купанию малыша:
- Начинать купать ребенка нужно в кипяченой воде – до момента заживления пупочного кольца – до 1 месяца, далее можно в не кипяченой воде.
- Температура воды для купания должна быть 36 – 37 градусов (необходимо использовать водный термометр), температура в помещении не менее 21 градуса (для недоношенных детей – 24 градуса).
- Перед купанием ребенка рекомендуется на несколько минут выкладывать голеньким на живот, нужно сделать массаж и провести гимнастику.
- Если ребенок покакал, его нужно подмыть перед купанием.
- Пребывание ребенка в воде должно быть 5 – 10 минут. Волосистую часть головы ребенка можно мыть детским мылом или шампунем без слез в направлении ото лба к затылку. Купание тела ребенка с мылом должно быть не чаще 2 –х раз в неделю.
- Лицо следует мыть отдельно чистой водой.
- После купания кожу ребенка следует не вытирать, а осушать путем «промакивания» мягкой теплой пеленкой, которая хорошо впитывает влагу.
Ваши манипуляции должны приносить младенцу только положительные эмоции.
Нельзя купать ребенка в дни:
— отпадения остатка пуповины;
— вакцинации;
— повышения температуры тела выше 37,50 С
Купание в травах или с использованием каких-либо других средств должно быть рекомендовано только врачом.
Подбор детской косметики проводится по рекомендации врача с учетом типа кожи ребенка.
Уход за глазами, носом, ушами, ногтями.
Туалет глаз и носа проводится по мере необходимости.
Глаза нужно промывать от наружного края глаза ко внутреннему, каждый глаз отдельным ватным тампоном, смоченным кипяченой водой.
Туалет носа проводится только в случае, когда заложенность носа мешает грудному вскармливанию. К этому может привести срыгивание ребенком молока через нос – образуются «молочные корочки» или очень сухой воздух в комнате, где находится ребенок.
Перед этой манипуляцией необходимо провести орошение носовых проходов раствором типа «Аквамарис». Можно сделать самостоятельно жгутик из ваты, смочить кипяченой водой и вкручивающим движением почистить носовые ходы поочередно.
Даже если вам не удается качественно почистить нос, вы вызовете этой манипуляцией у ребенка чихание, с помощью которого малыш сам очистит нос. Частый туалет носа может привести к отеку слизистой, так как у малышей слизистая полости носа богато снабжена сосудами.
Слуховой проход новорожденного не чистят, обрабатывают лишь ушные раковины.
Ногти можно подстригать после выписки из родильного отделения и принятия ребенком ванны с мылом. Делать это лучше детскими ножницами с закругленными концами и удобнее во время сна ребенка. На ручках ноготки следует оставлять закругленными, а на ножках – ровными.
Прогулки.
Прогулки начинают по рекомендации врача, проводить их желательно ежедневно.
В зимний период года гулять с детьми можно при температуре воздуха не менее 10 градусов. Начинать с 15 – 20 минут, постепенно увеличивая время прогулки (необходимо ориентироваться на настроение ребенка).
В летний период можно гулять с малышом сразу после выписки из стационара, лучше в лесопарковой зоне. Нельзя размещать ребенка под прямыми лучами солнца – это может привести к ожогу и перегреву его!
Одежда для ребенка используется по сезону и по принципу: «Сколько слоев одето на маме – плюс один слой на ребенка».
ДЕТСКОЕ АВТОКРЕСЛО.
Без детского автокресла малыша нельзя перевозить в машине. Покупка автокресла для детей абсолютно необходимое действие, доказано — снижение детского травматизма при дорожно-транспортном происшествии при использовании-удерживающего средства на 70%.
Кроме того, детские автокресла способны предотвратить ушибы и повреждения при различных ситуациях, например, при резком торможении автомобиля или «прыжке» на «лежачем полицейском» и т.п.
РЕЖИМ СНА И БОДРСТВОВАНИЯ.
 В среднем новорожденные спят 16-17 часов. Типичным является 1-2-часовое бодрствование между периодами сна. Время сна в течение суток распределяется равномерно: 8 — 9 часов ночью; 5 — 6 часов днем.
В среднем новорожденные спят 16-17 часов. Типичным является 1-2-часовое бодрствование между периодами сна. Время сна в течение суток распределяется равномерно: 8 — 9 часов ночью; 5 — 6 часов днем.
На ритм сна и бодрствований в значительной мере влияет голод и чувство благополучия. Поскольку биологический суточный или циркадианный ритм еще не сложился и образование мелатонина также происходит неравномерно, бодрствование и сон новорожденного трудно предсказуемы.
На формирование ритма сна, безусловно, влияет время кормления. У недоношенных новорожденных циклы сна могут быть более длительными. Дети, получающие заменители грудного молока, обычно спят дольше, чем новорожденные, вскармливаемые грудным молоком.
Важно учитывать индивидуальные особенности ребенка. Не стоит всех пытаться подстраивать под норму. Сон младенца должен соответствовать его биологическим ритмам. Соответственно, родители, зная, когда малыш захочет спать, укладывают его. Чтобы наладить график необходимо подходить к этому вопросу методично, последовательно. Важно понимать, что режим — гибкий и со временем потребуется корректировка.
Отдых нужен для развития, роста малыша. Если грудничок недосыпает или есть нарушения сна — это приведет к капризам, раздражительности, агрессии. Малышу будет тяжело усваивать новое, снизится интерес к изучению окружающего мира, умственная деятельность затормаживается.
Отдых дает возможность накопить силы, энергию, отдохнуть нервной системе.
Основными функциями сна являются:
- поддержание терморегуляции;
- поддержание уровня сознания;
- усложнение межклеточного взаимодействия нейронов мозга;
- созревание нейронов.
Фазы сна у грудничков
Выделяют последовательные фазы:
- поверхностный;
- быстрый;
- медленный.
Эти фазы сменяют друг друга быстро. Полный цикл — это медленный -быстрый сон. Между ними малыши могут плакать, переворачиваться. Если ребенок не умеет сам засыпать, то он просыпается окончательно. Смена циклов может за ночь достигать до 15 раз. Именно здесь навык самостоятельного засыпания становится ключевым.
Быстрая фаза
Характеризуется неглубоким сном. Мозг ребенка активен, наступает легкий паралич всего тела, двигаются только глазные яблоки. В эту фазу у ребенка происходит распределение полученной информации в памяти. Новорожденные до 4 месяцев спят хаотично, быстрая фаза преобладает над медленной.
Медленная фаза
В эту фазу происходит формирование неврологических связей, регенерация тканей. Первые два этапа медленной фазы приходятся на неглубокий сон. В этот период дети могут просыпаться от незначительного шума. Затем идет погружение в глубокую фазу, при которой разбудить становится практически невозможно.
Количество отрезков дневного отдыха у младенца варьируется. К 4 месяцам отрезки сна составляют 4, к полугоду — 3, к двум годам — 1 раз в день. Между 2-4 годами дневной сон у крохи может пропасть.
В разное дневное время продолжительность сна разная. Утренний отдых является продолжением ночного. В это время продолжается обработка полученных навыков. В обеденное время сон более глубокий и состоит из медленной фазы. Вечерний — помогает крохе справиться с переутомлением и дотянуть до ночного укладывания.
Формирование сна у деток делится на 3 периода
Наименование | Описание |
Первые 8 недель от рождения | Биоритмы не сформированы, присутствует инверсия сна. Сон не организован. Общее количество, которое ребенок спит составляет до 18 часов в сутки |
8-12 недели жизни | Ночной сон грудничка налаживается, подходит к концу путаница дня и ночи. Беспрерывный сон в ночное время составляет 4-6 часов. Дневной — длится от получаса до 4 часов |
12-16 недель | Ночной сон до 12 часов, дневных — до 5 раз |
В 2 месяца на дневной отдых отводится до 7 часов, ночной составляет до 11 часов. Всего ребенок спит до 18 часов в день. Дневной сон в 3 месяца — до 6 часов, ночной — до 11 часов, всего в сутки малыш спит 17 часов.
Нарушения сна
Нарушения могут быть связаны со следующими причинами:
- повышенная возбудимость, тревожность;
- физический дискомфорт;
- аллергические реакции;
- нерациональное питание;
- кишечные колики;
- болевые ощущения различной этиологии.
Нарушения сна — своеобразные сигналы для родителей. У 32 % детей раннего возраста наблюдаются нарушения со сном, которые могут перейти в хроническую форму.
Признаками плохого сна являются:
- короткий дневной сон;
- частые пробуждения ночью;
- засыпание с плачем;
- отсутствие дневного или ночного отдыха.
Очень важно правильно укладывать ребенка на отдых. Перед укладыванием не рекомендуется играть в активные игры, чтобы избежать перевозбуждения. Игры должны быть спокойными, чтобы психоэмоционально не перегружать младенца. Купание проводят за два часа до укладывания, кормление и сон. При организации дневного сна нежелательно проводить полную шумоизоляцию.
Существенное значение в режиме дня имеет пребывание ребенка на свежем воздухе. Общая продолжительность пребывания на открытом воздухе детей до 1 года жизни должна составлять не менее 5-6 часов в сутки.
Свежий воздух действует на малыша успокаивающе, улучшает обменные процессы, повышает защитные силы организма. Летом все игры и занятия должны проводиться на свежем воздухе, в холодное и переходное время года предусматриваются двух разовые прогулки по 1,5-2 часа.
Свежий воздух также оказывает благоприятное влияние на сон. Воздействуя на кожу и слизистые оболочки носа и верхних дыхательных путей, он обеспечивает более быстрое засыпание ребенка и более высокое качество сна. Сон на улице может заменить прогулку, особенно в холодное время года.
Репродуктивное здоровье с пеленок.
- Гигиена девочек, что нужно знать об этом мамам?
 После выписки из родильного дома правильный гигиенический уход за новорожденной девочкой ложится на плечи мамы. Под гигиеной девочек принято понимать комплекс мер, которые призваны сохранить здоровье ребенка. В обязательном порядке это — ежедневные умывания, подмывания, принятие ванн, обработка складочек на теле детским кремом или вазелиновым маслом и особый уход за половыми органами ребенка.
После выписки из родильного дома правильный гигиенический уход за новорожденной девочкой ложится на плечи мамы. Под гигиеной девочек принято понимать комплекс мер, которые призваны сохранить здоровье ребенка. В обязательном порядке это — ежедневные умывания, подмывания, принятие ванн, обработка складочек на теле детским кремом или вазелиновым маслом и особый уход за половыми органами ребенка.
Ничего сложного в соблюдении гигиенических требований в процессе ухода за девочкой нет, если сразу выяснить несколько основополагающих правил:
- Из-за частой дефекации и мочеиспускания уход за интимной зоной ребёнка должен быть хорошо организованным и безопасным, так как защитный барьер, имеющийся у взрослой женщины, но отсутствующий у новорожденной, еще не сформирован, и по причине возрастных особенностей строения половых органов занести внутрь инфекцию и обзавестись множеством заболеваний довольно просто. Подмывать девочку с самого рождения нужно после каждой смены подгузника, а также после каждого акта дефекации под струей теплой (34-37 0 С) проточной воды. По мере отказа от подгузников достаточно подмывать 2 раза в день.
- При этом, направление движений подмывающей руки должно быть спереди назад, по направлению от лобка к заднему проходу, не соприкасаясь с задним проходом. Область заднего прохода подмывают последней. Ни в коем случае не наоборот, иначе можно занести бактерии из каловых масс и кишечника во влагалище и мочеиспускательный канал, что вызовет воспалительный процесс.
- По этой же причине нельзя подмывать малышку в тазу. Девочке для этой гигиенической процедуры требуется только проточная вода. В противном случае болезнетворные бактерии из прямой кишки или с маленькими частицами кала могут с водой попасть на половые органы и вызвать воспалительный процесс.
- Подмываться нужно руками. Никаких мочалок, губок, ваты, тряпок и т.п. Только руками – чистыми руками. Перед подмыванием маленькой принцессы взрослому в обязательном порядке нужно предварительно вымыть с детским мылом собственные руки. Цель всё та же — не допустить проникновения посторонней флоры в половые пути.
- А вот при самом подмывании мыло использоваться не должно, так как оно сушит нежную кожу и слизистые оболочки наружных половых органов девочки, провоцируя их травматизацию и последующее появление синехий (сращений малых половых губ).
Мыло не должно попадать на слизистые оболочки. Иногда некоторые мамы, использующие мыло для интимной гигиены девочки, при его попадании на слизистые оболочки половых органов ребёнка и возникновении вследствие этого воспаления, решив, что воспаление появилось от того, что мыла было недостаточно, подмывают крошку ещё большим количеством мыла, что приводит к ещё большему воспалению.
- Проводя гигиенические процедуры в области наружных половых органов, следует соблюдать меру: излишнее рвение к чистоте может повлечь за собой травмы нежной слизистой оболочки наружных половых органов из-за частого контакта с полотенцем, мылом и салфетками, последующее воспаление и образование синехий (частичного сращения малых половых губ).
- В младенчестве кожно-слизистые покровы сухие и ранимые, поэтому возможно увлажнять их детским кремом без аллергенов. Нельзя протирать половые губы изнутри, это приводит к инфекции мочевыводящих путей.
- Периодически в течение дня новорожденные дети должны соблюдать «воздушный режим», находясь без памперса.
Основные правила гигиены наружных половых органов сохраняются на всём протяжении жизни девочки.
Ещё одним важным вопросом гигиены девочки является температурный режим интимной зоны, не допускающий никакого переохлаждения половых органов. Если малышка любит бегать босиком по дому ничего страшного в этом нет, так как ноги (стопы) человека так устроены природой, что при соприкосновении с холодным, сужаются лишь сосуды самих стоп, тепло организма не теряется. Однако если дочка повадилась садиться попой на землю или что-то прохладное, это может доставить немало проблем в дальнейшем, так как чревато серьезными воспалительными процессами в области репродуктивных органов (матки и её придатков).
Родителям необходимо внимательно следить, чтобы маленькая девочка никогда не садилась на каменную поверхность, на сырую землю, холодный песок. Пусть это станет нормой поведения с самого раннего возраста.
Точно так же вредно и перегревание интимной зоны.
Одежда, соприкасающаяся с интимной зоной ребёнка (нижнее белье, колготки, штаны и т.п.) должна быть свободной, не сдавливающей и не стесняющей движений, желательно из хлопка или льна. При этом трусики для девочки должны быть белого цвета, что исключает наличие в их ткани текстильных красителей, способных вызвать раздражение и воспаление. Менять белье девочке нужно ежедневно. Стирать нижнее бельё ребёнка нужно детским мылом при максимальной температуре, тщательно полоща (при стирке в стиральной машине следует использовать программу «Дополнительное полоскание»).
- Коротко о гигиене мальчиков
Заботиться о репродуктивном здоровье мальчика нужно постоянно: Необходимо содержать ребенка в чистоте! Каким должен быть правильный интимный туалет мальчика? Чистота – залог здоровья – гласит лозунг. Можно добавить, что и репродуктивного, в том числе. Отсутствие нормальной гигиены половых органов мальчиков чревато чувством дискомфорта и даже воспаления.
Подмывание маленького мальчика так же необходимо, как и девочки: после мочеиспускания, дефекации. С раннего возраста приучайте мальчика к тому, что водные процедуры обязательно должны быть ежедневными, а не ограничиваться только чисткой зубов.
Любые гигиенические интимные процедуры не должны быть причиной появления трещин и язвочек. Никогда не пытайтесь прочистить ватными палочками половой член малыша. И еще! Маме категорически противопоказаны длинные ногти – ухаживая за ребенком, вы рискуете поранить его крайнюю плоть. Если же ранка все же образовалась, наложите на месте трещинок антибактериальную мазь.
Нельзя пользоваться подгузниками 24 часа в сутки. Если пользоваться подгузниками в меру и своевременно их менять, то они не навредят. Дневной сон, прогулки, ночной сон – в подгузниках, остальное время малыш может обходиться и без них. Длительное ношение подгузников способствует перегреву половых желез, что оказывает неблагоприятное воздействие на развитие эпителия, который в будущем будет вырабатывать половые клетки (сперматозоиды).
Подготовлено главным внештатным специалистом акушером-гинекологом детского и подросткового возраста министерства здравоохранения Хабаровского края О.В. Горшковой